Дыхательная недостаточность – это патологическое состояние, вызываемое целым рядом заболеваний и связанное с неспособностью легких обеспечить полноценный газообмен.
Благодаря дыханию в организме человека осуществляется постоянный газообмен, соблюдается баланс между поступающим извне кислородом и выводящимся углекислым газом. Любое нарушение дыхательной функции влечет за собой нарушение газового обмена и изменение состава крови. Уменьшение количества кислорода в крови и увеличение в ней углекислоты приводит к гипоксии (кислородному голоданию) таких важных для жизни органов как сердце и головной мозг.
Классификация
Выделяют три степени дыхательной недостаточности:
Первая степень данного патологического состояния характеризуется появлением одышки при умеренных и сильных физических нагрузках;
Вторая степень проявляет себя в виде той же одышки, но возникающей уже при незначительных физических нагрузках;
Третья степень характеризуется развитием одышки в состоянии покоя, окрашиванием кожи в синюшный оттенок, гипоксией.
Исходя из скорости нарастания признаков, выделяют острую дыхательную недостаточность и хроническую.
По патогенезу (механизму возникновения) различают:
Паренхиматозную дыхательную или легочную недостаточность первого типа. Характеризуется снижением содержания кислорода в крови и пониженным парциальным давлением кислорода в артериальной крови. С трудом поддается кислородной терапии. Причинами возникновения чаще всего становятся респираторный дистресс, пневмония или кардиогенный отек легкого;
Вентиляционную дыхательную или гиперкапническую недостаточность второго типа. Характеризуется повышением парциального давления углекислоты в артериальной крови. Легко поддается кислородной терапии. Причинами вызвающими данное патологическое состояние являются, дефекты реберного и мышечного каркаса грудной клетки, ослабление дыхательной мускулатуры больного, нарушения в работе регуляторной функции дыхательного центра.
Исходя из причин, вызвавших данное состояние, различают обструктивную, диффузную, гемодинамическую, комбинированную или смешанную, рестриктивную или ограничительную недостаточность функции дыхания.
Если при возникновении рассматриваемого патологического состояния газовый состав крови остается в норме, говорят о компенсированном состоянии. В случае если наблюдается снижение парциального давления кислорода (и/или увеличение парциального давления углекислоты) в артериальной крови, то речь идет о декомпенсированном состоянии.
Симптомы
Как правило, симптомы данного состояния зависят от причин, его спровоцировавших.
Характерными симптомами недостаточности функции дыхания являются:
Одышка. Проявляется в виде нехватки воздуха, пациент прикладывает особые усилия при совершении дыхательных движений. Одышка может появляться после физических нагрузок различной интенсивности или же сопровождать пациента даже в состоянии покоя;
Синдром слабости и утомления дыхательных мышц. При увеличении частоты дыхательных движений происходит активное вовлечение в процесс дыхания мышц шеи, мышц верхних дыхательных путей и брюшины. Когда частота дыхания превышает 25-30 вдохов в минуту, вышеперечисленные мышцы могут уставать. При сокращении частоты дыхательных движений до 12 и менее вдохов в минуту может произойти полная остановка дыхания;
Наличие отеков. Этот симптом появляется на более поздних стадиях хронической недостаточности функции дыхания. Нередко является проявлением сердечной недостаточности;
Сокращение содержания кислорода в крови. Внешне проявляется в виде синюшной окраски кожи;
Увеличение количества углекислоты в крови. Ощутимыми проявлениями симптома становятся тахикардия (увеличение частоты сердечного ритма), тошнота, головные боли, апноэ (нарушения сна).
Дыхательная недостаточность у детей
Недостаточность функции дыхания возникает не только у взрослых и пожилых людей, страдающих от острых или хронических легочных, сердечных и сосудистых заболеваний.
У детей данное состояние может быть вызвано заболеваниями верхних и нижних дыхательных путей. Кроме того спровоцировать развитие недостаточности функции дыхания могут инородные тела, рвота и регургитация (путем нарушения проходимости дыхательных путей), травмы грудной клетки, западение языка при пиотораксе и пневмотораксе. Миастения, поражения центральной нервной системы и мышечные дистрофии также могут являться причинами дыхательной недостаточности у детей.
При этом крайне важно вовремя оказать неотложную помощь при острой дыхательной недостаточности у детей. От своевременной помощи зависит не только здоровье ребенка, но и его жизнь.
Лечение
Основными задачами при лечении являются:
Оказание неотложной помощи при острой дыхательной недостаточности. Дело в том, что лечение острой формы должно осуществляться незамедлительно, так как при развитии данного патологического состояния не успевают включаться механизмы компенсации;
Дыхательная недостаточность
I
Дыха́тельная недоста́точность
патологическое состояние, при котором внешнего дыхания не обеспечивает нормального газового состава крови, либо он обеспечивается только повышенной работой дыхания, проявляющейся одышкой. Это определение, основанное на рекомендациях XV Всесоюзного съезда терапевтов (1962), соответствует клиническому представлению о дыхательной недостаточности как проявлении патологии дыхательной системы (включая дыхательные и аппарат регуляции дыхания). В более широком значении понятие «дыхательная недостаточность» объединяет все виды нарушения газообмена между организмом и окружающей средой, в т.ч. гипоксию, обусловленную низким парциальным давлением кислорода в атмосфере (гипобарический ), нарушением транспорта газов между легкими и клетками организма вследствие сердечной или сосудистой недостаточности ( тип) либо изменения концентрации в крови гемоглобина или его свойств (гемический тип), блокадой ферментов тканевого дыхания на клеточном уровне (гистотоксический тип) - см. Газообмен .
Классификация.
Предложены различные подходы к классификации Д. н.: в зависимости патогенеза, течения, степени тяжести. В зависимости от патогенеза наиболее принятым является подразделение Д. н. на вентиляционную, диффузионную и обусловленную нарушением вентиляционно-перфузионных отношений в легких. Б.Е. Вотчал (1972) с учетом причины дыхательных расстройств предложил выделять центрогенную (обусловленную дисфункцией дыхательного центра), нервно-мышечную (связанную с поражением дыхательных мышц или их нервного аппарата), торакодиафрагмальную (при изменениях формы и объема грудной полости, ригидности грудной клетки, резком ограничении ее движений из-за боли, например при травмах, дисфункции диафрагмы), а также бронхолегочную Д. н. Последняя подразделяется на обструктивную, т.е. связанную с нарушением бронхиальной непроходимости, рестриктивную (ограничительную) и диффузионную. По течению различают острую и хроническую Д. н. По выраженности нарушений газообмена, отражающей в какой-то мере стадию развития Д. н., выделяют латентную Д. н., когда повышенная работа дыхания еще способна обеспечивать нормальный газовый состав крови, парциальную Д. н., характеризующуюся гипоксемией, т.е. снижением в артериальной крови рО 2 (до 80 мм рт. ст.
и ниже) и концентрации оксигемоглобина (до 95% и ниже) и глобальную Д. н., при которой, кроме гипоксемии, отмечается и - повышение рСО 2 в артериальной крови до 45 мм рт. ст
. и выше. Тяжесть острой Д. н. оценивают, как правило, по изменениям газового состава крови, а хронической - основываясь и на клинических симптомах. Наибольшее распространение в клинической практике получило предложенное А.Г. Дембо (1957) трех степеней тяжести хронической Д. н. в зависимости от физической нагрузки, при которой у больных отмечается одышка: I степень - появляется только при необычной для больного повышенной нагрузке; II степень - при привычных нагрузках; III степень - в покое. Этиология.
Причинами острой Д. н. могут быть различные заболевания и , при которых нарушения легочной вентиляции или кровотока в легких развиваются внезапно или быстро прогрессируют. К ним относятся закупорка дыхательных путей при аспирации инородных , рвотных масс, крови или других жидкостей; ; аллергический отек гортани; , приступ удушья и при бронхиальной астме; легочных артерий, дистресс-синдром, массивные пневмонии, отек легких, массивный плевральный , травма грудной клетки, дыхательных мышц при полиомиелите, ботулизме, столбняке, миастеническом кризе, травмах спинного мозга, при введении миорелаксантов и отравлениях курареподобными веществами; поражения дыхательного центра при черепно-мозговых травмах, нейроинфекциях, отравлениях наркотиками и барбитуратами. Причинами хронической Д. н. у взрослых чаще являются бронхолегочные заболевания - хронические и пневмония, эмфизема легких, туберкулез, легких и бронхов, фиброзы легких, например при саркоидозе, бериллиозе, фиброзирующем альвеолите, диффузный в исходе различных заболеваний. Редкими причинами хронической Д. н. являются легочные васкулиты (в т.ч. при диффузных болезнях соединительной ткани) и первичная . Хроническая Д. н. может быть следствием медленно прогрессирующих заболеваний ц.н.с., периферических нервов и мышц ( , боковой амиотрофический , миастения и др.), развивается при кифосколиозе, болезни Бехтерева, высоком стоянии диафрагмы (например, при пикквикском синдроме, резко выраженном асците). Патогенез.
В большинстве случаев в основе Д. н. лежит альвеол легких, приводящая к снижению рО 2 и повышению рСО 2 в альвеолярном воздухе, снижению градиента давления этих газов на альвеолокапиллярной мембране и, следовательно, газообмена между альвеолярным воздухом и кровью легочных капилляров. Это происходит в тех случаях, когда альвеолярная (скорость обновления состава воздуха в альвеолах) снижается из-за патологического уменьшения дыхательного объема (ДО) и минутного объема дыхания ( - произведения дыхательного объема и частоты дыхания в 1 мин
) либо вследствие патологического увеличения функционального мертвого пространства (ФМП) - вентилируемого пространства, в котором не происходит (см. Дыхание).
Избыточное повышение МОД или уменьшение вентилируемого объема, напротив, приводят к гипервентиляции альвеол, проявляющейся альвеолярной гипокапнией, при этом существенного прироста содержания кислорода в крови не отмечается, т.к. практически полностью насыщена и при нормальном уровне вентиляции. Расстройства вентиляции обычно сочетаются с нарушениями вентиляционно-перфузионного соотношения, т.е. отношения объема вентиляции к объему кровотока в легких, в норме составляющего около 0,9. При гипервентиляции этот коэффициент превышает 1, при гиповентиляции он меньше 0,8. Нормальное соотношение интегральных величин (МОД и минутного объема кровотока в легких) не исключает выраженного вентиляционно-перфузионного несоответствия в отдельных группах альвеол вследствие неравномерности нарушений вентиляции и кровотока в разных зонах легких, что при бронхолегочной патологии, особенно при обструктивной Д. н., отмечается практически во всех случаях. Кроме того, альвеолярная вентиляция, соответствующая произведению частоты дыхания и разницы между ДО и ФМП, утрачивает пропорциональность с МОД при изменении каждой из этих величин. Так, если в норме при ФМП, равном 0,175 л
, дыхательном объеме, равном 0,4 л
и частоте дыханий 16 в 1 мин
МОД, равный 6,4 л/мин
, обеспечивает воздуха в альвеолах со скоростью 16․(0,4-0,175) = 3,6 л/мин
, то при сохранении такой же величины МОД в случае уменьшения ДО в 2 раза (т.е. до 0,2 л
) и учащении дыхания тоже в 2 раза (до 32 в 1 мин
) альвеолярная вентиляция снижается, причем значительно - до 32․(0,2-0,175) = 0,8 л/мин
, в 4,5 раза,
так как МОД расходуется в основном на вентиляцию ФМП. Нарушение кровотока в легких как причина вентиляционно-перфузионного несоответствия и ведущий патогенетический фактор развития Д. н. наблюдается при так называемом шоковом легком (см. Дистресс-синдром респираторный взрослых),
тромбоэмболии легочных артерий (Тромбоэмболия лёгочных артерий),
в острой фазе крупозной или массивной очаговой пневмонии, а также при ингаляции веществ (в т.ч. некоторых средств для ингаляционного наркоза), открывающих артериовенозные анастомозы в легких. При тромбоэмболии легочных артерий выключение кровотока в вентилируемых участках легких приводит (если МОД не возрастает) к увеличению ФМП со снижением вентиляции кровоснабжаемых альвеол, а при рефлекторном увеличении МОД нередко возникает от гипервентиляции, однако последняя не устраняет полностью гипоксемию, обусловленную уменьшением площади диффузии кислорода из-за выключения кровотока. При крупозной пневмонии в фазе прилива в пораженной доле легкого значительно превышает вентиляцию альвеол, в которых снижена также кислорода. В результате кровь, проходящая через участок воспаления, не артериализуется и, оставаясь венозной, примешивается к крови, поступающей в артерии большого круга кровообращения. Таков же гипоксемии, обусловленной патологическим открытием артериовенозных анастомозов легких. Механизмы вентиляционных нарушений имеют особенности при Д. н. разного происхождения. В большинстве случаев центрогенной и при нервно-мышечной Д. н. ведущую роль играет снижение МОД за счет уменьшения дыхательного объема, урежения дыхания или его аритмии с появлением периодов (при дыхании Чейна - Стокса, биотовском дыхании). Исключение составляет редкий вариант Д. н., развивающийся в связи с поверхностным дыханием при центрогенном (например, у больных истерией), когда из-за учащения дыхания до 60 и более в 1 мин
МОД может возрастать, но альвеолярная вентиляция резко снижается, т.к. дыхательный объем уменьшается до величины, сопоставимой с объемом ФМП. Снижение МОД или ограничение резервов его прироста в ответ на нагрузку является также патогенетической основой торакодиафрагмальной Д. н. в тех случаях, когда она развивается вследствие ограничения подвижности грудной клетки (из-за боли, при болезни Бехтерева, фибротораксе) без существенных изменений объема грудной полости и емкости легких. В других случаях, когда торакодиафрагмальная Д. н. связана с патологическими образованиями в грудной полости, уменьшающими ее объем и общую емкость легких (например, плевральным выпотом, асцитом, высоко поднимающим диафрагму), патогенез нарушений дыхания и газообмена включает те же механизмы, что и при рестриктивной форме бронхолегочной дыхательной недостаточности. Рестриктивная Д. н. обусловлена уменьшением легочной паренхимы (при фиброзах, после пульмонэктомии) и общей емкости легких (), что приводит к ограничению площади диффузии газов. Несмотря на уменьшение при этом жизненной емкости легких (), прежде всего резервов вдоха и выдоха, вентиляция функционирующих альвеол обычно не снижается, т.к. уменьшен и общий объем вентилируемого пространства. Поскольку диффузионная способность углекислого газа примерно в 20 раз выше, чем кислорода, уменьшение площади диффузии ограничивает в основном поступление в кровь кислорода, приводят к гипоксемии, в то время как рСО 2 в альвеолах часто определяется на нижней границе нормы, и при любом приросте вентиляции (например, во время физической нагрузки) легко развивается дыхательный . Патологические процессы, обусловливающие рестриктивную Д. н., приводят, как правило, к уменьшению растяжимости легких, поэтому акт вдоха требует большего, чем в норме, усилия дыхательных мышц, что обусловливает инспираторный одышки. Основой патогенеза обструктивной Д. н. является сужение просвета бронхов, причинами которого могут быть , аллергический или воспалительный отек, а также слизистой оболочки бронхов, закупорка их мокротой, склероз бронхиальных стенок и их каркаса с утратой упругих свойств. В последнем случае наблюдается так называемый клапанный механизм обструкции - спадение стенок пораженного бронха во время ускоренного (форсированного) выдоха, когда статическое давление воздуха на стенки бронха падает и становится ниже внутриплеврального. Сужение просвета бронхов приводит к росту сопротивления в них воздушному потоку и снижению скорости последнего пропорционально четвертой степени уменьшения радиуса бронхов (т.е. при уменьшении радиуса, например, в 2 раза, скорость воздушного потока снижается в 16 раз). Поэтому дыхательный акт обеспечивается значительным дополнительным усилием дыхательных мышц, но при выраженной бронхиальной обструкции оно недостаточно для увеличения разницы между давлением в плевральной полости и атмосферным давлением, адекватного возросшему сопротивлению воздушному потоку. Этим определяются два важных признака обструкции - значительная амплитуда дыхательных колебаний внутриплеврального давления и снижение объемной скорости воздушного потока в бронхах, особенно выраженное в фазе выдоха, когда патологическое уменьшение просвета бронхов дополняется естественным экспираторным их сужением; при обструктивной Д. н. всегда затруднен. Некоторое уменьшение прироста бронхиального сопротивления на выдохе достигается непроизвольным смещением дыхательной паузы в инспираторную фазу (за счет использования резерва вдоха), что достигается более низким расположением диафрагмы и инспираторным напряжением дыхательных мышц грудной клетки. В результате выдох завершается и последующий начинается при не котором инспираторном растяжении альвеол, т.е. при увеличении объема остаточного воздуха, которое вначале имеет функциональный характер, а по мере атрофии альвеолярных стенок (в т.ч. из-за сдавления капилляров высоким внутригрудным давлением на выдохе) становится необратимым вследствие развития эмфиземы легких. Увеличение объема остаточного воздуха и ФМП, уменьшение скорости воздушного потока в бронхах приводит к гиповентиляции альвеол со снижением рО 2 и повышением рСО 2 в альвеолярном воздухе и в крови. Расстройства газообмена усугубляются неравномерностью нарушений вентиляции, т.к. степень обструкции бронхов при частном сочетании различных ее причин у одного больного не одинакова в разных отделах легких. Этим объясняется известная трудность коррекции нарушений газообмена у больных с обструктивной Д. н. даже с помощью искусственной вентиляции легких. Существенно усложняет патогенез обструктивной Д. н. повышение работы дыхания, особенно значительное на выдохе, длительность которого по отношению к длительности вдоха может составлять 3:1 и более (при норме 1,2:1). Это означает, что около 16 ч
в сутки дыхательные мышцы совершают тяжелую работу по преодолению экспираторного сопротивления бронхов, на которую может расходоваться до 50 и более процентов всего поглощенного организмом кислорода. Столь же длительно высокое воздействует на стенки сосудов легких, сжимая и вены. Это механическое воздействие, а также артериол в зонах резкой гиповентиляции альвеол (так называемый Эйлера - Лильестранда) обусловливают значительный сопротивления кровотоку и вторичную гипертензию малого круга кровообращения (Гипертензия малого круга кровообращения) с последующим развитием легочного сердца (Лёгочное сердце).
Патогенез диффузионной Д. н. состоит в нарушении проницаемости альвеолокапиллярных мембран для газов, что наблюдается только при грубых морфологических изменениях стенок альвеол, их утолщении за счет отека, инфильтрации, наложений фибрина, склероза, гиалиноза. Патологические процессы, приводящие к таким изменениям, обычно сопровождаются также значительными нарушениями вентиляции и кровотока в легких, поэтому диффузионная Д. н. не бывает изолированной. Однако нарушения диффузии могут быть ведущими в патогенезе Д. н. при гиалиново-мембранной болезни новорожденных (см. Дистресс-синдром респираторный новорожденных ()),
а у взрослых - при раковом лимфангиите и фиброзах легких, обычно сочетаясь с рестриктивной Д. н. Из-за выраженных различий в проницаемости мембран для кислорода и углекислого газа диффузионная Д. н. характеризуется в основном тяжелой гипоксемией (без гиперкапнии), устраняемой только значительным повышением рО 2 в альвеолах ( высококонцентрированных смесей кислорода или чистого кислорода). В ответ на гипоксемию и гипоксию при любом типе Д. н. развиваются компенсаторные реакции систем организма, участвующих в газообмене. Наиболее закономерны и гипергемоглобинемия, повышающие кислородную емкость крови, а также увеличение минутного объема кровообращения, что наряду с интенсификацией тканевого дыхания способствуют повышению массообмена кислорода в тканях. Однако при значительном нарушении газообмена в легких эти реакции не способны заметно повлиять на развитие тканевой гипоксии, в то время как увеличение объема кровообращения и связанное с эритроцитозм повышение вязкости крови сами становятся патогенными факторами развития легочного сердца. При тяжелой гипоксии нарушается окислительное в тканях со снижением синтеза и креатинфосфата, активируется , накапливаются недоокисленные продукты обмена, что приводит к метаболическому ацидозу и нарушениям электролитного обмена, возможность коррекции которых почками в условиях их гипоксии снижена. Кислотно-щелочное равновесие особенно резко нарушено при декомпенсированном дыхательном ацидозе у больных с прогрессирующей гиперкапнией. Сопутствующие гипоксии и ацидозу потеря клетками калия (нередко с повышением его концентрации в крови) и дефицит АТФ резко нарушают деятельность всех органов, обусловливают возникновение сердечных аритмий, и могут быть причиной развития респираторной (респираторно-ацидотической) комы.
Для острой Д. н. при обтурации дыхательных путей инородным телом характерно резкое психическое и двигательное пострадавшего; с первых же секунд появляется и быстро прогрессирует диффузный цианоз, более всего выраженный на лице; утрачивается в ближайшие 2 мин
, возможны судороги; дыхательные грудной клетки и живота становятся хаотичными, затем прекращаются. При ларингостенозе вследствие острого воспаления (например, при дифтерийном крупе) или аллергического отека гортани возникает резкая инспираторная одышка, появляется так называемое стридорозное дыхание с затрудненным шумным вдохом (см. Стридор);
в фазе вдоха отмечается втяжение кожи в яремной, надключичной и подключичной ямках, в межреберьях; часто наблюдается охриплость голоса, иногда ; по мере прогрессирования стеноза дыхание становится поверхностным, появляется и быстро нарастает диффузный цианоз, наступает . У больных бронхиальной астмой острая Д. н. проявляется резко выраженной экспираторной одышкой и нарастающими нарушениями газообмена при характерных клинических проявлениях приступа бронхиальной астмы или астматического статуса (см. Бронхиальная астма).
Тяжесть острой Д. н. устанавливают по степени снижения рО 2 и повышения рСО 2 крови, изменениями рН. Один из подходов к градации степеней тяжести предполагает выделение умеренной, выраженной и запредельной острой Д. н. при значениях рО 2 соответственно 79-65; 64-
55; 54-45 мм рт. ст
. и рСО 2 соответственно 46-55; 56-69; 70-85 мм рт. ст
., а также респираторной комы, развивающейся обычно при рО 2 ниже 45 мм рт. ст
. и рСО 2 выше 85 мм рт. ст
. Респираторная кома
, называемая также гиперкапнической, гипоксически-гиперкапнической, респираторно-ацидотической, гипоксической, развивается не только при острой, но и в случае быстрого прогрессирования хронической Д. н. преимущественно у больных с хроническими бронхолегочными заболеваниями в фазе их обострения или на фоне интеркуррентного заболевания; ее развитию способствует легочного сердца. При острой Д. н. в зависимости от ее причины может развиться в интервале от нескольких минут (при асфиксии) до нескольких часов, реже дней от начала развития Д. н. Кроме сознания характерны нарастающие одышка и цианоз, тахикардия, возможна фибрилляция желудочков сердца. наступает от остановки дыхания либо сердечной деятельности. При хронической Д. н. развитию комы предшествует, как правило, многодневное прогрессирование одышки и цианоза, а при декомпенсации легочного сердца также нарастание тахикардии, отеков, повышение венозного давления. Нервно-психические нарушения вначале характеризуются раздражительностью, головной болью, вялостью, сонливостью (иногда отмечаются и неадекватное как при алкогольном опьянении; у отдельных больных - преходящие делириозные состояния). Затем появляются периодические помрачения сознания, частота которых нарастает. Их сменяет устойчивое состояние оглушенности, глубина ее прогрессирует. Реакции на внешние раздражители ослабевают, но повышены; нередко отмечаются фибрилляции отдельных мышечных групп, клонические судороги. В некоторых случаях возможны пирамидные и менингеальные симптомы. Зрачки обычно сужены (если не применяются ), возможна . В стадии глубокой комы исчезают, мышц и снижаются, дыхание становится поверхностным, аритмичным, нарастают расстройства сердечного ритма, падает АД. Диагноз респираторной комы обосновывается признаками прогрессирующей Д. н. и основного заболевания, с которыми связано ее развитие. Всегда определяется диффузный цианоз, иногда резко выраженный («чугунный»), но при значительной гиперкапнии лицо больного приобретает багровую окраску, покрыто крупными каплями пота. При исследовании легких перкуторно обнаруживаются либо обширные поля притупления (при пневмонии, ателектазах, плевральном выпоте, пневмосклерозе), либо признаки резко выраженной эмфиземы легких (при обструктивной Д. н.); выслушиваются обильные либо, напротив, выявляется феномен немого легкого» (при астматическом статусе) В крови определяются , лейкоцитоз, гиперкапния, резкое снижение рО 2 , рН и щелочного резерва крови. Хроническая дыхательная недостаточность
развивается, как правило, в течение многих лет, причем длительное время она проявляется только одышкой при физической нагрузке (I-II степень дыхательной недостаточности, по А.Г. Дембо) и преходящей гипоксемией, обнаруживаемой по появлению цианоза либо при снижении рО 2 или концентрации оксигемоглобина в крови, обычно в периоды обострения бронхолегочных заболеваний. Относительно рано, еще до стабилизации гипоксемии, хроническая Д. н. осложняется гипертензией малого круга кровообращения, клинические признаки которой имеются практически во всех случаях дыхательной недостаточности II степени. В стадии стабильной гипоксемии определяются и симптомы легочного сердца (нередко декомпенсированного), формирование которого на более ранних этапах болезни можно обнаружить рентгенологически, с помощью и других дополнительных методов исследования. Темпы нарастания Д. н. определяются характером и течением основного заболевания. Глобальная Д. и. развивается преимущественно у больных с обширным поражением паренхимы легких или с резко выраженной эмфиземой легких на фоне тяжелой бронхиальной обструкции, а также при сочетании этих форм патологии. Диагностика отдельных патогенетических вариантов хронической Д. н. осуществляется с учетом характера поражения дыхательной системы при известном основном заболевании и основывается на особенностях одышки и нарушении функций внешнего дыхания, определяемых с помощью специальных приемов врачебного исследования и функционально-диагностических инструментальных методов (спирографии, пневмотахометрии и др.). Обструктивная Д. н., характерная для больных хроническим бронхитом, проявляется экспираторной одышкой с затрудненным выдохом. Иногда больные жалуются на затрудненный вдох, что в одних случаях объясняется значительным снижением резерва вдоха, в других - психологическими причинами (вдох, «приносящий », представляется больному важнее выдоха). Выраженность одышки, в отличие от сердечной, существенно изменяется в разные дни («день на день не приходится»). Большую диагностическую информацию дает . Отмечается бледность кожи или ее сероватый оттенок за счет диффузного цианоза (он четче определяется при осмотре языка). Эти признаки у ряда больных парадоксально ослабевают после небольшой физической нагрузки за счет уменьшения неравномерности вентиляции. Характерны пропорциональное степени обструкции удлинение выдоха, участие в дыхании вспомогательных мышц, а также признаки значительных дыхательных колебаний внутригрудного давления - спадение шейных вен и втяжение межреберных промежутков на вдохе и выбухание их на выдохе. часто увеличена в переднезаднем размере; перкуторно определяются другие признаки эмфиземы легких - опущение нижней их границы на 1-2 ребра, уменьшение дыхательных экскурсий диафрагмы, резкое площади или исчезновение абсолютной сердечной тупости, «коробочный» перкуторный . При аускультации легких выслушиваются, как правило, жесткое дыхание и сухие хрипы на выдохе с преобладанием свистящих, а при выраженной эмфиземе легких - резкое ослабленное дыхание. Громкость сердечных тонов в обычных точках их аускультации снижена, но они хорошо слышны над нижней частью грудины и мечевидным отростком. В подложечной области часто пальпируется усиленный толчок гипертрофированного правого желудочка сердца. Расположив на расстоянии 3-5 см
от рта кашляющего больного (« кашлевого толчка»), можно отметить, что кашлевой толчок резко ослаблен, а при выраженной обструкции он становится практически неощутимым. Основной функциональный признак нарушения бронхиальной проходимости - снижение мощности выдоха, определяемое с помощью пневмотахометрии или теста Вотчала - Тиффно. Ориентировочно степень этого снижения можно оценить по расстоянию, на котором способен загасить горящую спичку или свечу форсированным выдохом через широко открытый (т.е. без напряжения щек и сужения губной щели); в норме это расстояние составляет не менее 15 см
. Следует иметь в виду, что резкое снижение мощности форсированного выдоха может быть обусловлено преимущественно клапанным механизмом и не отражает в таком случае реальной степени нарушения бронхиальной проходимости при обычном дыхании. Более адекватно степень обструктивной Д. н. характеризует патологическое усиление работы дыхания в условиях физического покоя и при умеренной физической нагрузке, которое можно определить с помощью пневмотахографии. Косвенно степень бронхиальной обструкции отражают прирост остаточного объема легких и неравномерность вентиляции альвеол, устанавливаемые с помощью специальных спирографов по распределению в легких индикаторных газов. Рестриктивная Д. н. нередко сочетается с обструктивной (при хронических неспецифических заболеваниях легких, туберкулезе, силикозе). Как ведущий тип дыхательных нарушений ее следует предполагать при фиброзах легких (в т.ч. при саркоидозе, фиброзирующем альвеолите, пневмокониозах) и у больных, перенесших пульмонэктомию. Изменения дыхания при рестриктивной Д. н. и торакодиафрагмальной Д. н. с уменьшением объема грудной полости (например, при массивном плевральном выпоте) сходны. Характерна инспираторная одышка с напряженным вдохом и быстрым выдохом. Глубина вдоха ограничена. Даже при небольшой физической нагрузке дыхание значительно учащается, быстро возникает или усиливается цианоз. При высокой степени рестрикции больные из-за резкого снижения дыхательного объема не могут произнести длинную фразу или досчитать, например, до 30 без перерыва на один или несколько вдохов (так называемое короткое дыхание); больного в связи с этим становится прерывистой, к моменту очередного вдоха ослабевает. При осмотре выявляется характерное расхождение между видимым усиленным напряжением дыхательных мышц с участием вспомогательных мышц в фазе вдоха и малой амплитудой дыхательных движений грудной клетки. Перкуторно и рентгенологически определяется уменьшение воздухосодержащего объема легких. При фиброзе легких обычно выявляется повышенное стояние их нижних границ (на 1-2 ребра) и резкое ограничение дыхательных экскурсий диафрагмы. Данные аускультации легких определяются характером основного заболевания. Так, при фиброзирующем альвеолите и саркоидозе легких обычно над обширной поверхностью (больше в нижних отделах легких) выслушиваются однородные по калибру мелко- или среднепузырчатые, часто с трескучим тембром, хрипы. У больных с бронхолегочной патологией о наличии дыхательных нарушений рестриктивного типа достоверно свидетельствует сочетание значительного снижения ЖЕЛ с отсутствием признаков бронхиальной обструкции (при проведении теста Вотчала - Тиффно ряд больных выдыхает весь объем своей фактической ЖЕЛ быстрее чем за 1 с
). При смешанном типе Д. и. наличие и степень рестрикции объективно устанавливают только по уменьшению ОБЛ. Дифференциальный диагноз рестриктивной Д. н. проводят с нейромускулярной Д. н. (при ней может быть снижена ЖЕЛ без уменьшения ОЕЛ) и вариантами торакодиафрагмальной Д. н. с уменьшением ОЕЛ, которые устанавливают по признакам наличия плеврального выпота (при гидротораксе, плеврите, мезотелиоме плевры), резко выраженного асцита (при циррозе печени, сердечной недостаточности, опухолях), массивной внутригрудной опухоли, значительной деформации грудной клетки. Диффузионную Д. н. следует предполагать в тех случаях, когда тяжелая степень гипоксемии, проявляющаяся выраженным, нередко «чугунным» цианозом, резко нарастающим при малейшей физической нагрузке, не соответствует тяжести вентиляционных нарушений, в т.ч. степени рестрикции или обструкции, обнаруживаемых клинически и методами функциональной диагностики. Подтверждают диагноз исследованием диффузионной легких, т.е. проницаемости альвеолокапиллярных мембран для газов (обычно в качестве тестового газа используют ). Дифференциальный диагноз иногда приходится проводить с веноартериальным шунтированием крови у больных с врожденными пороками сердца. При последних ингаляция чистого кислорода не уменьшает степень гипоксемии (и, следовательно, цианоза), в то время как при диффузионной Д. н. цианоз в этих условиях исчезает. При распознавании ведущего типа дыхательных нарушений необходимо учитывать, что во многих случаях Д. н. имеет смешанный патогенез. Поэтому необходимо внимательно оценивать всю совокупность клинических симптомов, прежде всего особенности одышки, даже в тех случаях, когда характер патологии не позволяет заведомо предполагать комбинацию разных типов нарушений вентиляции и газообмена. Так, видимое снижение частоты и глубины дыхания при чисто обструктивной Д. н. у больных с тяжелым астматическим статусом может указывать на присоединение мышечной недостаточности (в связи с переутомлением дыхательных мышц) либо, особенно при появлении аритмии дыхания, на дисфункцию дыхательного центра в связи с гиперкапнией. Обязательно учитывают наличие у больных с бронхолегочной патологией метеоризма либо асцита, которые усугубляют течение Д. н. любого происхождения. Лечение
больных с Д. н. должно быть комплексным, включающим при необходимости коррекцию нарушений газообмена, кислотно-щелочного и электролитного баланса, этиотропную и патогенетическую терапию, применение симптоматических средств. Содержание и очередность лечебных воздействий определяются причиной и темпами ее развития. При острой и обострении хронической дыхательной недостаточности с быстрым прогрессированием, больные после оказания им возможной помощи на месте (например, ингаляция кислорода, введение бронхолитика) часто нуждаются в проведении интенсивной терапии в условиях стационара. Обязательной госпитализации подлежат все больные с острой Д. н., причина и проявления которой на месте не ликвидированы. в одних случаях начинают с кислородной терапии (например, при острой горной болезни (Горная болезнь)),
которая при гипоксемии является, по существу, заместительной. В других случаях первоочередным могут быть немедленное устранение причины острой Д. н. (например, удаление инородного тела из дыхательных путей при механической асфиксии (Асфиксия)) или воздействие на ведущее звено ее патогенеза. Патогенетическая предполагает введение бронхолитиков или глюкокортикоидов и бронхов при бронхиальной обструкции, применение дыхательных аналептиков при угнетении дыхательного центра, сибазона или морфина (урежает и углубляет дыхание) при центрогенном тахипноэ, холиномиметиков при миастеническом кризе (см. Миастения),
проведение обезболивания при травме грудной клетки и др. Во многих случаях при острой Д. н. необходима искусственная вентиляция легких (Искусственная вентиляция лёгких) (ИВЛ), на фоне которой проводят остальные лечебные мероприятия. При острой Д. н., вызванной западением языка (например, у больных находящихся в коме), необходимо быстро запрокинуть голову больного назад, одновременно выдвинув его нижнюю челюсть вперед, что обычно ликвидирует западение языка; при неустойчивости эффекта следует установить воздуховод между корнем языка и задней стенкой глотки. Если помощь оказывается при отсутствии воздуховода или средств для интубации трахеи, а также пораженным с переломом нижней , следует захватить больного пальцами и вывести из полости рта (при необходимости фиксировать его), придав больному положение лежа на животе лицом вниз. Лечение больных с респираторной комой начинают с применения ИВЛ, без которой проведение кислородной терапии противопоказано из-за угрозы остановки дыхания, т.к. деятельность дыхательного центра при выраженной гиперкапнии регулируется по низкому рО 2 крови (рефлекторно с каротидных хеморецепторов). Используют кислородно-воздушные или кислородно-гелиевые (при бронхиальной обструкции) газовые смеси, содержащие 40-80% кислорода. При возможности применяют высокочастотную вспомогательную вентиляцию легких под положительным давлением 1-2 атм
с частотой циклов 100-150 в 1 мин
, с помощью которой и гиперкапния ликвидируются быстрее. К перспективным способам лечения гипоксии относят экстракорпоральную малопоточную оксигенацию крови и эритроцитаферез. Проводят интенсивную терапию основного заболевания. В большинстве случаев показано, а при астматическом статусе обязательно введение преднизолона гемисукцината (60-120 мг
внутригенно). С целью дезинтоксикации и улучшения реологических свойств крови внутривенно капельно вводят хлорида натрия, 5% раствор глюкозы, реополиглюкин (или гемодез) общим объемом до 1,5, а при обезвоживании до 2,5 л
в сутки. Для улучшения использования кислорода тканями в эти через каждые 6-8 ч
добавляют кокарбоксилазу (по 100-200 мг
), цитохром С (по 15-20 мг
); внутримышечно вводят 1-2 мл
1% раствора рибофлавина-мононуклеотида. В связи с декомпенсированным дыхательным ацидозом внутривенно капельно вводят 400 мл
4-5% раствора натрия гидрокарбоната, а для компенсации потерь внутриклеточного калия также 1-3 г
хлорида калия или панангина (по 10-20 мл
) в 400 мл
5% раствора глюкозы с добавлением инсулина (6-8 ). При необходимости промывают , устанавливают эндотрахеально для отсасывания мокроты. Терапию проводят под контролем динамики рН, рО 2 , рСО 2 , гематокрита и концентрации электролитов в крови, определяя эти показатели каждые 3-4 ч
; после выведения из комы - каждые 12 ч
в течение 2-3 сут. Больных с хронической Д. и. госпитализируют только в связи с обострением заболевания и в случае прогрессирующей декомпенсации газообмена или кровообращения (при легочном ). проводит постоянное в амбулаторных условиях, а если лечение назначает специалист по профилю основного заболевания (например, фтизиатр, профпатолог, пульмонолог), контролирует его. Все больные с хронической Д. н. подлежат диспансеризации с активным наблюдением течения болезни и динамики в процессе лечения измененных показателей функций внешнего дыхания (ЖЕЛ, теста Вотчала - Тиффно и др.), а при необходимости также рО 2 и рСО 2 в альвеолярном воздухе или в крови. Адекватная терапия основного заболевания часто сдерживает прогрессирование Д. н., а в ряде случаев (например, при саркоидозе, хроническом бронхите) приводит к уменьшению ее степени. В основе хронической Д. н. у большинства больных лежит бронхиальная обструкция, устранение или уменьшение которой составляет главную задачу патогенетического лечения. Последнее подбирают индивидуально в виде рационального для данного больного комплекса, включающего при необходимости применение бронхолитиков, отхаркивающих средств, постурального и других форм дренажа бронхов. Из числа бронхорасширяющих средств (Бронхорасширяющие средства) выбирают наиболее эффективное (по результатам динамики теста Вотчала - Тиффно или показателей пневмотахометрии) в разовых дозах, не вызывающих повышения частоты пульса и АД. При равной эффективности предпочтение следует отдавать препаратам для приема внутрь (теофедрину, эуфиллину в спиртовых растворах и др.) либо в свечах (на ночь), разрешая использовать ингаляционные формы только по специальным показаниям, например для купирования приступа удушья, проведения процедуры бронхиального дренажа, а также в случае снижения эффекта бронхолитика, принимаемого внутрь. Такой подход обусловлен нередким неблагоприятным влиянием длительного и частого применения ингаляций адреномиметиков на бронхов и постепенным развитием к части этих препаратов тахифилаксии (эти недостатки, по-видимому, менее выражены у беродуала, атровента). Число ингаляций в сутки следует ограничить пределами только необходимого и не в отвлеченном режиме типа «по 1 дозе 3 раза в сутки», а приурочивая время ингаляции к конкретным ситуациям, например к периодам максимально выраженной одышки у данного больного. Во многих случаях на фоне комплексного лечения бывает достаточно двух или даже одной ингаляции в сутки (например, только утром или только на ночь), возможно их применение не каждый день. к назначению глюкокортикоидов определяются индивидуально с учетом характера и течения основного заболевания. Их постоянное (пожизненное) использование абсолютно показанобольным с обструктивной дыхательной недостаточностью III степени на фоне декомпенсированного легочного сердца в случае, если степень обструкции под влиянием гормонотерапии достоверно уменьшается. При вязкой мокроте назначают Отхаркивающие средства ,
учитывая, что эффективность средств рефлекторного действия (термопсис и др.) снижается по мере развития атрофических процессов в слизистой оболочке бронхов. Процедуры постурального дренажа бронхов, назначаемые от 3 до 1 раза в сутки (в зависимости от скорости образования мокроты и эффективности каждой процедуры) во многих случаях имеют важное значение и часто способствуют уменьшению дозы бронхолитиков. Эффективность процедур повышается, если больной заблаговременно в порядке подготовки к процедуре принимает бронхолитик и горячие щелочные жидкости, например молоко с боржоми или пищевой содой, чай из грудных сборов. В ряде случаев улучшению отхождения мокроты способствуют специальные дыхательные упражнения, выдохи через сопротивление (например, надувание воздушного шарика), вибрационный грудной клетки, которому следует обучить родственников больного. Всем больным с хронической Д. н. ограничивается до величины, превышение которой вызывает или усиливает одышку; недопустимы нагрузки, при которых возникает цианоз. В то же время показана с преобладанием дыхательных упражнений, избираемых в зависимости от типа Д. н. и ее степени. Выполнение упражнений не должно утомлять больного. Питание больных хронической Д. н. должно быть разнообразным с обязательным содержанием в рационе животного белка (мяса, ) и продуктов, богатых витаминами ( , зелень, смородина, яйца, молочные продукты). причем А, В 2 , B 6 , С целесообразно дополнительно назначать больному в виде витаминных препаратов (см. Витаминные средства).
Исключаются продукты, вызывающие у больного или запоры. Во избежание переполнения желудка принимается малыми порциями, последний прием пищи желателен не позже, чем за 3 ч
до сна. В рационе больных с декомпенсированным легочным сердцем ограничивают содержание поваренной соли. Кислородная терапия при хронической Д. н. используется на дому (в виде ингаляции кислорода из баллонов, кислородных подушек) только в периоды нарастания одышки и цианоза в покое или при малых нагрузках (например, после еды) у больных с дыхательной недостаточностью III степени. В стационаре она проводится большинству больных с прогрессированием Д. н., однако , как правило, не применяется, т.к. хотя каждый ее сеанс и дает быстрый и выраженный антигипоксический эффект, но в последующем приводит обычно к заметному повышению тяжести состояния больного (вероятно это связано со снижением адаптации больного к гипоксии). Прогноз
зависит от причины и степени тяжести Д. н. При острой Д. н., причина которой устраняется, он благоприятен; в случае респираторной комы у больных с хронической патологией легких часто наступает смертельный исход. Хроническая Д. н. при фиброзах легких, обширном пневмосклерозе и у больных с выраженной эмфиземой легких, как правило, необратима; она приобретает прогрессирующее течение, осложняется легочным сердцем с последующей его декомпенсацией, приводя больных к инвалидности, и является обычно основной причиной летального исхода. Этим обосновываются к применению у тяжелобольных с дыхательной недостаточностью III степени и декомпенсированным легочным сердцем операций пересадки органов легкие - сердце. Особенности дыхательной недостаточности у детей
. У детей к Д. н. наиболее часто приводят острые и хронические заболевания органов дыхания, наследственно обусловленные хронические заболевания легких ( , синдром Картагенера), органов дыхания. К острой Д. н. у детей может привести инородных тел, нарушение центральной регуляции дыхания при нейротоксикозе, отравлениях, черепно-мозговой травме, а также при повреждениях грудной клетки. У новорожденных Д. н. развивается при пневмопатиях, например при гиалиново-мембранной болезни новорожденных (см. Дистресс-синдром респираторный новорожденных (Дистресс-синдром респираторный новорождённых)),
пневмониях, бронхиолитах, при внутричерепной родовой травме, парезе кишечника, диафрагмальных грыжах, парезе диафрагмы, врожденных пороках сердца, пороках развития дыхательных путей. У детей Д. н. развивается быстрее, чем у взрослых при аналогичных ситуациях. Это обусловлено узостью бронхов, с наклонностью к более выраженному отеку стенок бронхов и экссудации, что приводит к быстрому возникновению обструктивного синдрома при воспалительных и аллергических заболеваниях. У детей раннего возраста и, особенно новорожденных, при интоксикации проявляется аритмия дыхания. Слабость дыхательной мускулатуры, высокое стояние диафрагмы, недостаточное развитие эластических волокон в ткани легких и стенках бронхов у детей раннего и дошкольного возраста обусловливают относительно меньшую по сравнению со взрослыми глубину дыхания, резерв вдоха и выдоха. Поэтому усиление вентиляции достигается не столько за счет увеличения глубины дыхания, сколько за счет увеличения его частоты. Потребность в кислороде у детей выше, чем у взрослых, что связано с более интенсивным обменом веществ. Поэтому при различных заболеваниях, когда еще более возрастает потребность в кислороде, у детей развивается Д. н. у детей быстро приводит к нарушению тканевого дыхания, расстройству функции многих органов и систем, в первую очередь, центральной нервной и сердечно-сосудистой. Быстро развивается и декомпенсируется дыхательный и метаболический Ацидоз .
Для оценки степени тяжести Д. н. в педиатрической практике, как и у взрослых, ее классифицируют по степени одышки. При дыхательной недостаточности I степени (легкой) одышка появляется при незначительной физической нагрузке: при дыхательной недостаточности II степени (средней тяжести) - в покое: при дыхательной недостаточности III степени (тяжелой) - в покое и с участием вспомогательных мышц. Дополнительно выделяют гипоксическую кому - дыхательная недостаточность IV степени (тяжелая). Степень тяжести Д. н. более точно можно определить по изменениям напряжения газов артериальной крови (рО 2 и рСО 2) и энергетических затрат на единицу вентиляции. Если имеются отклонения показателей спирографии, пневмотахометрии, но и энергетические затраты остаются в норме, то следует говорить о нарушении функции дыхания без дыхательной недостаточности. Клинические проявления Д. н. у детей определяются степенью ее тяжести. При дыхательной недостаточности I степени даже незначительная физическая нагрузка приводит к появлению одышки, тахикардии, цианоза носогубного треугольника, напряжению крыльев носа, АД нормальное, рО 2 снижено до 80-65 мм рт. ст
. При II степени дыхательной недостаточности отмечаются одышка и тахикардия в покое (соотношение частоты дыхания к частоте пульса - 1:2,5), и цианоз носогубного треугольника, кожа бледная, АД повышено, наблюдается эйфория, беспокойство, могут быть вялость, гипотония мышц. Минутный объем дыхания повышается до 150-160% нормы. снижается на 30%, рО 2 - до 64-51 мм рт. ст
., рСО 2 в норме или незначительно повышено (до 46-50 мм рт. ст
.), рН в норме или снижено незначительно. При вдыхании 40% кислорода состояние значительно улучшается, газов крови нормализуется. Дыхательная недостаточность III степени характеризуется выраженной одышкой. В дыхании участвует вспомогательная . Отмечаются аритмия дыхания, тахикардия, соотношение частоты дыхания к частоте пульса - 1:2, АД снижено. Аритмия дыхания и апноэ приводят к снижению его частоты. Наблюдаются бледность, акроцианоз или общий цианоз кожи и слизистых оболочек, мраморность кожи. Появляются заторможенность, вялость, адинамия; рО 2 снижается до 50 мм рт. ст
., рСО 2 повышается до 75-100 мм рт. ст
., рН снижено до 7,25-7,20. Вдыхание 40% кислорода не дает положительного эффекта. При дыхательной недостаточности IV степени (гипоксическая кома) сознание отсутствует, кожа землистого цвета, и лицо цианотичны, на конечностях и синюшные или синюшно-багровые пятна. судорожное, рот открыт (ребенок хватает воздух ртом). Частота дыхания снижается и становится почти нормальной или даже уменьшается до 8-10 в 1 мин
за счет длительных апноэ. Отмечается тахикардия или , пульс нитевидный, АД резко снижено или не определяется, рО 2 ниже 50 мм рт. ст
., рСО 2 более 100 мм рт. ст
.; рН снижено до 7,15 или ниже. В случае развития гипокапнии (рСО 2 ниже 35 мм рт. ст
.) вследствие гипервентиляции, которая у детей наблюдается чаще, чем у взрослых, отмечаются вялость, бледность и сухость кожи, гипотония мышц, тахи- или брадикардия. алкалоз (рН выше 7,45), щелочная мочи. При нарастании гипокапнии возможны обмороки, отмечается , приводящая к судорогам. Острая Д. н. любой этиологии и в любом возрасте является показанием для госпитализации ребенка. На догоспитальном этапе при дыхательной недостаточности IV степени оказывает реанимационную помощь - дыхание рот в рот, а врач скорой помощи - более широкую неотложную терапию. При хронической дыхательной недостаточности I и II степени ребенка можно лечить в домашних условиях; требуется при ухудшении состояния. Лечение зависит от причины Д. н. и в основных своих принципах, особенно при хронической Д. н., совпадает с лечебными мероприятиями, проводимыми при Д. н. у взрослых. При острой обтурационной Д. н. часто бывает необходимо удаление из бронхов слизи (мокроты) электроотсосом или с помощью бронхоскопа. При дыхательной недостаточности I и II степени удаляется с кашлем или электроотсосом после ее разжижения, которое достигается с помощью ингаляций щелочных растворов (2% раствор гидрокарбоната натрия, ), протеолитических ферментов ( кристаллический, ) или муколитических препаратов (ацетилцистеин). Для уменьшения отека слизистой оболочки бронховпри воспалительных и аллергических заболеваниях добавляют 12-15 мг
гидрокортизона гемисукцината на одну ингаляцию. Способствуют отхождению слизи отвары трав в ингаляциях и внутрь. Для устранения бронхоспазма, уменьшения легочной гипертензии и повышения диуреза показан эуфиллин, который при бронхиальной обструкции воспалительного происхождения назначают по 5-7 мг/кг
в сутки внутрь и внутримышечно. а при бронхиальной астме до 15-20 мг/кг
в сутки внутримышечно или внутрь. Кислородную терапию проводят сразу же после восстановления проходимости бронхов. Она должна быть длительной, до устранения Д. н. При острой дыхательной недостаточности III-IV степени необходима и реанимация с подачей кислорода через аппарат искусственной вентиляции легких, а при восстановлении самостоятельного дыхания - метод спонтанного дыхания под положительным давлением или Гипербарическая оксигенация .
При дыхательной недостаточности I и II степени увлажненный кислород подается через носовой , маску или под положительным давлением. Используется 40% кислород и лишь при дыхательной недостаточности II-III степени на короткое время показаны более высокие его концентрации. Детям с Д. н. необходимо проводить коррекцию кислотно-щелочного состояния при декомпенсированном дыхательном ацидозе путем внутривенного введения 4% раствора гидрокарбоната натрия, аскорбиновой кислоты. При острой Д. н. нередко происходит большая потеря жидкости, и для восстановления водно-электролитного обмена детям старшего возраста назначают повышенное количество жидкости в виде питья (морсы, соки, растворы глюкозы, боржоми), а детям раннего возраста - внутривенно капельно растворы глюкозы, реополиглюкин, препараты калия. Как и взрослым, детям с острой Д. н. вводят В 6 , кокарбоксилазу, иногда АТФ в дозах, соответствующих возрасту. Прогноз благоприятный при пневмониях, бронхиолите, синдроме крупа, обусловленном острой респираторной вирусной инфекцией, при аспирации инородных тел, приступе бронхиальной астмы, если своевременно проведено лечение Д. н. и основного заболевания. При пневмопатиях новорожденных, отравлениях с расстройством функции дыхательного центра, черепно-мозговых травмах Д. н. зависит от тяжести основного заболевания. Прогноз хронической Д. н. при хронической пневмонии с распространенным поражением легких и при наследственных заболеваниях, протекающих с диффузным пневмосклерозом, неблагоприятный, но при активном лечении Д. н. может длительно не прогрессировать. Библиогр.:
Болезни органов дыхания у детей, под ред. С.В. Рачинского и В.К. Таточенко, с. 37, М., 1987: Дыхательная недостаточность, под ред. А.И. Ершова, М., 1987, библиогр.; Зильбер А.П. Клиническая в анестезиологии и реаниматологии, с. 74, 220, М., 1984, библиогр., Кассиль В.Л. Искусственная вентиляция легких в интенсивной терапии, М., 1987, библиогр.; Кассиль В.Л. и Рябова Н.М. Искусственная вентиляция легких в реаниматологии, М., 1977; Механизмы гипербарической оксигенации, под ред. А.Н. Леонова, с. 62, Воронеж, 1986; Неговский В.А. Очерки по реаниматологии, с. 89, М., 1986; Острая дыхательная недостаточность, под ред. В.С. Щелкунова и В.А. Воинова, Л., 1986, библиогр.; Рябов Г.А. критических состояний, с. 176, М., 1988; Сайке М.К., Мак Никол М.У. и Кэмпбелл Э.Эж.М. Дыхательная недостаточность, . с англ., М., 1974, библиогр. патологическое состояние организма, при котором не обеспечивается поддержание нормального газового состава крови или оно достигается за счет напряжения компенсаторных механизмов внешнего дыхания. Дыха́тельная недоста́точность бронхолёгочная
(i. r. bronchopulmonalis; . Д. н. легочная) - Д. н., обусловленная патологическими процессами в легких и дыхательных путях. Дыха́тельная недоста́точность геми́ческая
(i. r. haemica; греч. haima кровь) - Д. н., развивающаяся вследствие нарушения транспорта газов кровью. Дыха́тельная недоста́точность диффузио́нная
- бронхолегочная Д. н., обусловленная нарушением диффузии газов через альвеолокапиллярную мембрану вследствие ее уплотнения (пневмосклероз, ) или воспалительного отека. Дыха́тельная недоста́точность кле́точная
(i. r. cellularis) - Д. н., связанная с нарушением деятельности дыхательных ферментов; наблюдается, например, при некоторых отравлениях. Дыха́тельная недоста́точность лёгочная
(i. r. pulmonalis) - см. Дыхательная недостаточность бронхолегочная. Дыха́тельная недоста́точность нейромускуля́рная
(i. r. neuromuscularis) - см. Дыхательная недостаточность нервно-мышечная. Дыха́тельная недоста́точность не́рвно-мы́шечная
(i. r. neuromuscularis; син. Д. н. нейромускулярная) - Д. н., обусловленная расстройством деятельности дыхательных мышц, обычно вследствие нарушения их иннервации. Дыха́тельная недоста́точность обструкти́вная
(i. r. obstructiva) - бронхолегочная Д. н., обусловленная нарушением бронхиальной проходимости. Дыха́тельная недоста́точность рестрикти́вная
(i. r. restrictiva; лат. restrictio ограничение) - бронхолегочная Д. н., обусловленная уменьшением дыхательной поверхности легких при пневмонии, эмфиземе, пневмосклерозе, опухоли и т.д. Дыха́тельная недоста́точность торакодиафрагма́льная
(i. r. thoracodiaphragmatica) - Д. н., обусловленная изменениями формы, подвижности, емкости грудной клетки при ее поражениях, релаксации диафрагмы или патологических процессах в плевре.
Наименование:
Дыхательная недостаточность (ДН) – патологическое состояние, связанное с неспособностью легких обеспечить полноценный газообмен (поглощение кислорода из воздуха и выведение углекислого газа) при физической нагрузке или даже в состоянии физического покоя.
Причины дыхательной недостаточности
Причинойвозникновения может быть любое тяжелое или длительно протекающее болезнь легких. Различают острую дыхательную недостаточность, возникающую при тяжелом течении острого заболевания (тяжелая пневмония, бронхиолит, тяжелый приступ бронхиальной астмы, травма грудной клетки и т.д.), и хроническую дыхательную недостаточность, возникающую при долгом (хроническом) течении заболевания легких (хронический бронхит, бронхиальная астма, туберкулез легких, силикозы и другие «пылевые» поражения легких, деформация грудной клетки и многие другие).
Классификация дыхательной недостаточности
В зависимости от характера течения заболевания различают следующие типы ДН:
- острая дыхательная недостаточность;
- хроническая дыхательная недостаточность.
В зависимости от этиопатогенетических факторов (с учётом причины дыхательных расстройств), различают следующие типы ДН:
- бронхолёгочная ДН, которая подразделяется на обструктивную, рестриктивную и диффузионную ДН.
- нервно-мышечная ДН,
- центрогенная ДН,
- торакодиафрагмальная ДН.
В зависимости от патогенезтакже различают следующие типы ДН:
- вентиляционная ДН,
- диффузионная ДН,
- ДН, возникшая в следствии нарушения вентиляционно-перфузийных отношений в лёгких.
В зависимости от степени тяжести различают следующие типы хронической ДН:
- I степень – появление одышки при повышенной нагрузке,
- II степень – появление одышки при традиционной нагрузке,
- III степень – появление одышки в состоянии покоя.
Основным симптомом дыхательной недостаточности является одышка – мучительное чувство нехватки воздуха. При развитии хронической дыхательной недостаточности одышка появляется сначала при физических нагрузках, по мере прогрессирования заболевания – при все меньших нагрузках, и наконец, больной испытывает одышку в покое. Острая дыхательная недостаточность может развиться за время от нескольких минут до нескольких дней, и тяжесть ее определяется тяжестью течения основного заболевания и быстротой оказания медицинской помощи.
Внешними признаками дыхательной недостаточности могут быть высокая частота и глубина дыхания, сероватый оттенок кожи.
Лечение дыхательной недостаточности
Лечение при появлении признаков острой дыхательной недостаточности нужно будет срочное обращение к врачу. Прогрессирование этого состояния может привести к гибели человека. Хроническая дыхательная недостаточность в первую очередь требует лечения и профилактики основного заболевания, дополнительно могут быть использованы ингаляции кислорода, дыхательная гимнастика и много других методов, выбрать которые может только врач в последствии полноценного исследования заболевшего.
Профилактика дыхательной недостаточности
Профилактика дыхательной недостаточности заключается в профилактике и своевременном лечении основного заболевания, являющегося причиной этого состояния.
Статьи с форума на тему «»
Критерии дыхательной недостаточности или шкала оценки ОДН у детей???
В зависимости от компенсации нарушений функции внешнего дыхания и газообмена выделяют 4 степени острой дыхательной недостаточности
I степень (компенсации) характеризуется учащением дыхания, инспираторной (при высокой обструкции) или экспираторной (при низкой обструкции) одышкой, тахикардией и повышением артериального давления, возможна одышка без нарушения соотношения между вдохом и выдохом.
II степень (субкомпенсации) характеризуется цианозом, включением в процесс дыхания вспомогательных мышц.
III степень (декомпенсации) характеризуется резкой одышкой, истощающей функцию дыхательного центра и перемежающейся с патологическими формами периодического дыхания, брадип-ноэ, аритмией дыхательных движений. Отмечаются выраженное участие вспомогательной мускулатуры, резкая тахикардия, снижение артериального давления, общий цианоз или акроцианоз на фоне генерализованной бледности и мраморности кожи. Сознание при этом затемнено, могут быть приступы судорог.
IV степень (гипоксическая кома) является критической: дыхание редкое, судорожное, временами - апноэ, отмечается генерализованный цианоз с землистым оттенком кожи или резкий акроцианоз, артериальное давление падает до нуля, наступает резкое угнетение дыхательного центра вплоть до его паралича. Шунто-диффузионная острая дыхательная недостаточность проявляется клиникой отека легких - над всеми отделами грудной клетки выслушивается большое количество влажных мелко- и среднепу-зырчатых хрипов, из трахеи выделяется пенистая розовая мокрота, нарастают одышка, тахикардия, цианоз.
Бывает ли временная неострая дыхательная недостаточность?Поставили диагноз: дыхательная недостаточность 2 степени.
сопровождает какое-то заболевание:пневмонию,бронхиальную астму,хронический бронхит
дыхательная недостаточность не бывает сама по себе,она сопровождает какое-то заболевание:пневмонию,бронхиальную астму,хронический бронхит.Ее степень тяжести может варьировать в зависимости от правильности лечения основного заболевания
Дыхательная недостаточность II степени в 17 лет - это очень плохо?
болеть чем-то это вообще не очень хорошо...
Дыхательная недостаточность в любом возрасте это плохо. Советую начать потихоньку дыхательные практики, строго под наблюдением специалиста в этой области.
тебе уже с этим жить.. Но если будешь регулярно делать ингаляции и пить таблетки, ты этого и не будешь замечать.
может ли дыхательная недостаточность влиять на умственные способности (или психику)?
ну главная причина скорее всего всетаки моральная усталость от такого состояния. но вообще, дифицит кислорода очень негативно влияет на работу мозга в частности, и всего организма в целом. если кровь перестает доставлять кислород к клеткам мозга, они постепенно умирают. результат плачевный. слышали же про гипоксию плода во время беременности? результат нередко слабоумие. так что лечитесь. сама астматик, знаю как тяжело.
недостаток кислорода конечно же сказывается на умственной деятельности и скорости реакции нейронов в мозгу. вам необходим кислородный аппарат. посоветуйтесь с врачом насчет ваших лекарств - в них содержаться вещества, угнетающие нервную систему (антигистамины, если не ошибаюсь) . а еще возьмите все-таки больничный и выспитесь хорошенько!
Естественно- кислородная гипоксия мозга... Подводникам и лётчикам на такие
случаи "сгущёнку ложками" прописывают... А вообще-то лучше себя до такого не доводить, а то "конкретно крышей поехать можно"...
Гипоксия вследствие дыхательной недостаточности влияет и на умственную деятельность в том числе. У меня встречный вопрос:почему бы Вашу астму не сделать контролируемой с помощью " Серетид-мультидиск", например, не пробовали?
Из-за болезни.
Дыхательной недостаточностью называется патологическое состояние, при котором органы дыхания не способны обеспечивать организм кислородом в необходимом объеме. При любых нарушениях, которые могут вызвать это состояние, запускаются так называемые компенсаторные механизмы. Они поддерживают концентрацию кислорода и углекислого газа в крови на уровне, максимально близком к нормальному. Истощение этих механизмов ведет к появлению симптомов дыхательной недостаточности. Как правило, она возникает, если парциальное давление кислорода в крови падает ниже 60 мм ртутного столба, либо возрастает парциальное давление углекислого газа выше 45 мм рт. ст.
У данного могут быть различные причины. Дыхательная недостаточность развивается не только на фоне заболеваний легких, но и некоторых других систем (сердечно-сосудистая, нервная и др. ). Однако цепочка нарушений в организме, которая запускается при недостатке кислорода, всегда ведет к схожим последствиям.
Распространенность данного синдрома в обществе оценить практически невозможно. Это состояние может длиться от нескольких минут или часов (острая дыхательная недостаточность ) до нескольких месяцев или лет (хроническая дыхательная недостаточность ). Оно сопровождает практически любое респираторное заболевание и встречается с одинаковой частотой как у мужчин, так и у женщин. По некоторым данным, число людей, страдающих от хронической дыхательной недостаточности и требующих активного лечения, в Европе составляет 80 – 100 человек на 100 000 населения. Без своевременной квалифицированной помощи дыхательная недостаточность ведет к быстрому истощению компенсаторных механизмов и смерти пациента.
Анатомия и физиология легких
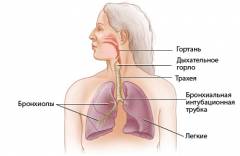 Дыхательная система человека представляет собой совокупность органов и анатомических структур, которые обеспечивают процесс дыхания. В это понятие входит не только непосредственно акт вдоха и выдоха, но также перенесение кислорода кровью к различным органам и тканям, а углекислого газа – к легким. Сюда же можно отнести процесс клеточного дыхания, при котором выделяется энергия для жизнедеятельности клетки. Кроме того, есть анатомические структуры, регулирующие работу органов дыхания. Они не принимают непосредственного участия в обмене газов или транспорте кислорода, но они имеют отношение к нормальной работе системы в целом.
Дыхательная система человека представляет собой совокупность органов и анатомических структур, которые обеспечивают процесс дыхания. В это понятие входит не только непосредственно акт вдоха и выдоха, но также перенесение кислорода кровью к различным органам и тканям, а углекислого газа – к легким. Сюда же можно отнести процесс клеточного дыхания, при котором выделяется энергия для жизнедеятельности клетки. Кроме того, есть анатомические структуры, регулирующие работу органов дыхания. Они не принимают непосредственного участия в обмене газов или транспорте кислорода, но они имеют отношение к нормальной работе системы в целом.В дыхательной системе человека можно выделить следующие отделы:
- верхние дыхательные пути;
- трахеобронхиальное дерево;
- дыхательные мышцы;
- дыхательный центр;
- плевральная полость;
- кровь.
Верхние дыхательные пути
Верхние дыхательные пути выполняют функцию очистки и согревания воздуха. При прохождении по ним обезвреживается или задерживается часть болезнетворных микроорганизмов. В развитии дыхательной недостаточности этот отдел дыхательной системы играет косвенную роль.К верхним дыхательным путям относятся:
- носовая полость;
- ротовая полость;
- глотка;
- гортань.
Кроме того, ряд изменений в верхних дыхательных путях может повышать вероятность некоторых заболеваний дыхательной системы. Например, при пациент дышит ртом. Из-за этого воздух хуже очищается, увлажняется и согревается. Повышается вероятность заболеть или , которые, в свою очередь, вызовут дыхательную недостаточность.
Трахеобронхиальное дерево
Трахеобронхиальное дерево представляет собой совокупность воздуховодных ходов, которые разносят воздух во время вдоха по легким. Воздух попадает последовательно из трахеи в главные бронхи, а оттуда – в бронхи меньшего калибра. На этом уровне может встречаться сразу несколько механизмов развития дыхательной недостаточности.С анатомической точки зрения легкие обычно делят на следующие части:
- трахея (одна центральная трубка, идущая от гортани в грудную полость );
- главные бронхи (2 бронха, распределяющие воздух в правое и левое легкое );
- доли легких (3 доли в правом легком и 2 – в левом );
- сегменты легких (10 сегментов в правом легком и 8 – в левом );
- легочная ткань (ацинусы ).
Клетки альвеол выполняют еще одну важную функцию. Они выделяют так называемый легочный сурфактант. Это вещество предупреждает спонтанное спадание или слипание стенок альвеол. С точки зрения физики оно уменьшает силу поверхностного натяжения.
Дыхательные мышцы
Дыхательными мышцами называются группы мышц в области грудной клетки, которые принимают участие в процессе вдоха. Выдох, в отличие от вдоха, является пассивным процессом и не требует обязательного напряжения мышц. При отсутствии препятствий в дыхательных путях после расслабления мышц легкие спадаются сами, и воздух покидает грудную полость.Двумя основными группами дыхательных мышц являются:
- Межреберные мышцы . Межреберными называются короткие пучки мышц, которые расположены косо между соседними ребрами. При их сокращении ребра несколько поднимаются и принимают более горизонтальное положение. В результате увеличивается окружность грудной клетки и ее объем. Легочная ткань растягивается, втягивая воздух через дыхательные пути.
- Диафрагма . Диафрагма – это плоская мышца, состоящая из нескольких групп мышечных пучков, идущих в разных направлениях. Она располагается между грудной и брюшной полостью. В состоянии покоя диафрагма имеет форму купола, который выпячивается наверх, в сторону грудной клетки. Во время вдоха купол уплощается, органы брюшной полости смещаются немного вниз, а объем грудной клетки увеличивается. Так как плевральная полость герметична, вслед за диафрагмой растягивается и легочная ткань. Происходит вдох.
Дыхательный центр
Дыхательный центр представляет собой сложную систему нервных клеток, основная масса которых располагается в продолговатом мозге (ствол мозга ). Он является высшим звеном регуляции процесса дыхания. Клетки центра обладают автоматизмом. Это поддерживает процесс дыхания во время сна и в бессознательном состоянии.Собственно дыхание регулируется специфическими рецепторами. Они улавливают изменение рН крови и спинномозговой жидкости. Дело в том, что при накоплении слишком высокой концентрации углекислого газа в крови рН падает (развивается ацидоз ). Рецепторы улавливают это и передают сигналы в дыхательный центр. Оттуда по нервам идет команда к другим органам дыхательной системы (например, учащение сокращения дыхательных мышц, расширение бронхов и т.п. ). За счет этого усиливается вентиляция легких, и избыток углекислого газа выводится из крови.
Нарушения на уровне дыхательного центра сбивают работу всей системы. Даже если автоматизм сохраняется, может быть нарушена адекватная реакция органов дыхания на понижение рН. Это является причиной тяжелой дыхательной недостаточности.
Плевральная полость
Плевральная полость по большому счету не является частью дыхательной системы. Это небольшая щель между стенкой грудной клетки и поверхностью легкого. Однако патологии в данной области нередко приводят к развитию дыхательной недостаточности.Собственно плевра – это наружная серозная оболочка, которая покрывает легкие и выстилает грудную полость изнутри. Тот листок оболочки, который покрывает ткань легких, называется висцеральным, а тот, который выстилает стенки – париетальным (пристеночным ). Эти листки спаяны между собой, поэтому образуемое ими пространство герметично, и в нем поддерживается давление несколько ниже атмосферного.
Плевра выполняет две основные функции:
- Выделение плевральной жидкости . Плевральная жидкость образуется специальными клетками и «смазывает» внутренние поверхности плевральных листков. За счет этого практически исчезает трение между легкими и стенками грудной клетки при вдохе и выдохе.
- Участие в акте дыхания . Акт дыхания представляет собой расширение грудной клетки. Сами легкие не имеют мускулатуры, но являются эластичными, поэтому расширяются вслед за грудной клеткой. Плевральная полость в данном случае выполняет функцию буфера давления. При расширении грудной клетки давление в ней падает еще ниже. Это и приводит к растяжению легочной ткани и поступлению в нее воздуха.
Кровь
Кровь в организме выполняет множество функций. Одной из основных является транспортировка кислорода и углекислого газа. Таким образом, кровь является важным звеном в дыхательной системе, связывающим непосредственно органы дыхания с другими тканями организма.В крови перенос кислорода осуществляется . Это красные кровяные тельца, содержащие . Попадая в капиллярную сеть легких, эритроциты принимают участие в процессе газообмена с воздухом, содержащимся в альвеолах. Непосредственно перенос газов через мембрану осуществляется набором специальных ферментов. На вдохе гемоглобин связывает атомы кислорода, превращаясь в оксигемоглобин. Это вещество обладает ярко-красным цветом. После этого эритроциты переносятся к различным органам и тканям. Там в живых клетках оксигемоглобин отдает кислород и связывается с углекислым газом. Образуется соединение под названием карбоксигемоглобин. Он транспортирует углекислый газ к легким. Там соединение распадается, и углекислый газ выделяется с выдыхаемым воздухом.
Таким образом, в развитии дыхательной недостаточности кровь тоже играет определенную роль. Например, количество эритроцитов и гемоглобина напрямую влияет на то, сколько кислорода может связать определенный объем крови. Этот показатель называется кислородной емкостью крови. Чем сильнее падает уровень эритроцитов и гемоглобина, тем быстрее развивается дыхательная недостаточность. Кровь попросту не успевает поставить нужное количество кислорода к тканям. Существует ряд физиологических показателей, которые отражают транспортные функции крови. Их определение важно для диагностики дыхательной недостаточности.
Нормой считаются следующие показатели:
- Парциальное давление кислорода – 80 – 100 мм ртутного столба (мм рт. ст. ). Отражает насыщение крови кислородом. Падение этого показателя говорит о гипоксемической дыхательной недостаточности.
- Парциальное давление углекислого газа – 35 – 45 мм рт. ст. Отражает насыщение крови углекислым газом. Повышение этого показателя говорит о гиперкапнической дыхательной недостаточности. Парциальное давление газов важно знать для назначения кислородной терапии и искусственной вентиляции легких.
- Количество эритроцитов – 4,0 – 5,1 для мужчин, 3,7 – 4,7 – для женщин. Норма может меняться в зависимости от возраста. При недостатке эритроцитов развивается , и отдельные симптомы дыхательной недостаточности появляются даже при нормальной работе легких.
- Количество гемоглобина – 135 – 160 г/л для мужчин, 120 – 140 г/л для женщин.
- Цветовой показатель крови – 0,80 – 1,05. Этот показатель отражает, каково насыщение эритроцитов гемоглобином (каждый эритроцит может содержать разное количество гемоглобина ). Более современные методы используют другой способ определения этого показателя – МСН (среднее содержание гемоглобина в отдельном эритроците ). Норма составляет 27 – 31 пикограмм.
- Насыщение крови кислородом – 95 – 98%. Данный показатель определяется с помощью пульсоксиметрии.
Компенсаторными механизмами при гипоксии являются:
- Тахикардия . или учащение сердцебиения возникает для того, чтобы быстрее перекачивать кровь по малому кругу кровообращения. Тогда больший ее объем успеет насытиться кислородом.
- Увеличение ударного объема сердца . Помимо тахикардии сами стенки начинают растягиваться сильнее, позволяя за одно сокращение перекачать больший объем крови.
- Тахипноэ . Тахипноэ – это учащение дыхания. Оно появляется с целью перекачать больший объем воздуха. Это компенсирует нехватку кислорода в тех случаях, когда какой-то сегмент или доля легкого не участвует в процессе дыхания.
- Включение вспомогательных дыхательных мышц . Вспомогательные мышцы, о которых уже упоминалось выше, способствуют боле быстрому и сильному расширению грудной клетки. Таким образом, объем воздуха, поступающий при вдохе, увеличивается. Все четыре вышеперечисленных механизма включаются в первые минуты при наступлении гипоксии. Они призваны компенсировать острую дыхательную недостаточность.
- Увеличение объема циркулирующей крови . Поскольку кислород разносится по тканям кровью, то компенсировать гипоксию можно и увеличением объема крови. Этот объем появляется из так называемых депо крови, которыми служат селезенка, печень, капилляры кожи. Их опорожнение увеличивает количество кислорода, которое может быть перенесено к тканям.
- Гипертрофия миокарда . Миокард – это сердечная мышца, которая осуществляет сокращения сердца и перекачивает кровь. Гипертрофией называется утолщение этой мышцы за счет появления новых волокон. Это позволяет миокарду дольше работать в усиленном режиме, поддерживая тахикардию и увеличивая ударный объем. Данный компенсаторный механизм развивается за месяцы или годы болезни.
- Повышение уровня эритроцитов в крови . Помимо увеличения объема крови в целом повышается и содержание в ней эритроцитов (эритроцитоз ). С ними возрастает и уровень гемоглобина. Благодаря этому тот же объем крови способен связать и перенести больший объем кислорода.
- Приспособление тканей . Сами ткани организма в условиях нехватки кислорода начинают приспосабливаться к новым условиям. Это выражается в замедлении клеточных реакций, замедлении клеточного деления. Целью является уменьшение затрат энергии. Также усиливается гликолиз (распад накопленного гликогена ) для выделения дополнительной энергии. Из-за этого пациенты, долго страдающие от гипоксии, теряют вес и плохо его набирают, несмотря на хорошее питание.
Таким образом, с точки зрения анатомии и физиологии процесс дыхания поддерживается весьма сложной системой. При различных заболеваниях могут происходить нарушения на самых разных ее уровнях. Результатом же всегда становится нарушение дыхания с развитием дыхательной недостаточности и кислородным голоданием тканей.
Причины дыхательной недостаточности
 Как уже говорилось выше, у дыхательной недостаточности может быть множество различных причин. Обычно это заболевания различных органов или систем организма, которые привели к нарушению работы легких. Дыхательная недостаточность может возникнуть также при травмах (головы, грудной клетки
) или при несчастных случаях (застревание в воздухопроводящих путях
). Каждая причина накладывает определенный отпечаток на патологический процесс. Ее определение очень важно для адекватного лечения проблемы. Полностью устранить все проявления данного синдрома может только ликвидация его первопричины.
Как уже говорилось выше, у дыхательной недостаточности может быть множество различных причин. Обычно это заболевания различных органов или систем организма, которые привели к нарушению работы легких. Дыхательная недостаточность может возникнуть также при травмах (головы, грудной клетки
) или при несчастных случаях (застревание в воздухопроводящих путях
). Каждая причина накладывает определенный отпечаток на патологический процесс. Ее определение очень важно для адекватного лечения проблемы. Полностью устранить все проявления данного синдрома может только ликвидация его первопричины.Дыхательная недостаточность может возникнуть в следующих ситуациях:
- нарушения работы центральной нервной системы (ЦНС );
- поражение дыхательной мускулатуры;
- деформация грудной клетки;
- закупорка дыхательных путей;
- нарушения на уровне альвеол.
Нарушения работы центральной нервной системы
Как уже говорилось выше, основным звеном в регуляции процесса дыхания является дыхательный центр в продолговатом мозге. Любые заболевания или какие-либо патологические состояния, нарушающие его работу, приводят к развитию дыхательной недостаточности. Клетки дыхательного центра перестают адекватно реагировать на повышение концентрации углекислого газа в крови и падение уровня кислорода. По нервам не идет своеобразная команда для исправления нарастающего дисбаланса. Как правило, именно нарушения на уровне ЦНС приводят к наиболее тяжелым вариантам дыхательной недостаточности. Здесь будет наиболее высокий уровень смертности.К поражению дыхательного центра в продолговатом мозге могут привести следующие явления:
- Передозировка наркотическими препаратами . Ряд наркотических препаратов (в первую очередь – героин и другие опиаты ) способно напрямую угнетать активность дыхательного центра. При передозировке она может снизиться настолько, что частота дыхания упадет до 4 – 5 вдохов в минуту (при норме в 16 – 20 у взрослых ). Разумеется, в таких условиях организм не получает достаточного количества кислорода. Идет накопление в крови углекислого газа, но дыхательный центр не реагирует на повышение его концентрации.
- Травма головы . Серьезная травма головы может привести к прямому поражению дыхательного центра. Например, при сильном ударе в область ниже затылочного бугра происходит черепа с повреждением продолговатого мозга. В большинстве случаев серьезные травмы в этой области заканчиваются летальным исходом. Нервные связи в области дыхательного центра попросту разрываются. Поскольку нервная ткань регенерирует медленнее всего, организм не может компенсировать такого повреждения. Дыхание останавливается полностью. Даже если сам дыхательный центр не поврежден, после травмы может развиться отек мозга.
- Электротравма . может стать причиной временного «отключения» дыхательного центра и блокирования нервных импульсов. При этом будет наблюдаться сильное урежение либо полная остановка дыхания, которая часто ведет к смерти. К таким последствиям может привести только достаточно сильный удар током (третья степень тяжести электротравмы ).
- Отек мозга . Отек мозга является неотложным состоянием, при котором в черепной коробке начинает скапливаться жидкость. Она сдавливает нервные ткани, приводя к разнообразным нарушениям. Наиболее тяжелым вариантом является появление так называемых стволовых симптомов. Они появляются, когда увеличившийся объем жидкости как бы «выталкивает» ствол мозга в большое затылочное отверстие. Происходит так называемое вклинение ствола мозга и его сильное сдавливание. Это приводит к нарушениям в работе дыхательного центра и развитию острой дыхательной недостаточности. К отеку мозга помимо травм может привести повышенное , нарушение белкового состава крови, некоторые . Своевременное понижение давления в черепной коробке (медикаментозным или хирургическим путем ) предотвращает вклинение ствола мозга и появление дыхательной недостаточности.
- Нарушение кровообращения в мозге . В ряде случаев дыхательный центр перестает работать из-за острой остановки кровообращения. Это происходит по причине . Он может быть геморрагическим (с разрывом сосуда ) или ишемическим (при закупорке сосуда ). Если в область, оставшуюся без поставки крови, попадает и дыхательный центр, его клетки гибнут и перестают выполнять свои функции. Кроме того, кровоизлияния в мозге (массивные гематомы ) увеличивают . Получается ситуация, похожая на отек мозга, когда дыхательный центр сдавливается, хотя прямого нарушения кровообращения этой зоны нет.
- Травма позвоночника . К ЦНС относится не только головной, но и спинной мозг. В нем проходят нервные пучки, которые передают импульсы во все органы. При травме шейного или грудного отдела может произойти повреждение этих пучков. Тогда связь между дыхательным центром и нижележащими отделами нарушится. Как правило, в этих случаях отказывают дыхательные мышцы. Мозг посылает сигналы с нормальной частотой, но они не доходят до пункта назначения.
- Гипотиреоз . называется снижение уровня гормонов в крови (тироксина и трийодтиронина ). Эти вещества регулируют множество различных процессов в организме. В тяжелых случаях затрагивается нервная система. При этом по нервам хуже передается биоэлектрический импульс. Может напрямую снижаться активность самого дыхательного центра. К гипотиреозу, в свою очередь, ведут различные заболевания щитовидной железы (аутоиммунный , удаление щитовидной железы без адекватной заместительной терапии, воспаление железы и т.п. ). В медицинской практике данные причины редко становятся причиной серьезной дыхательной недостаточности. Адекватное лечение и нормализация уровня гормонов быстро устраняет проблему.
Поражение дыхательной мускулатуры
Иногда дыхательная недостаточность может быть вызвана проблемами на уровне периферической нервной системы и мышечного аппарата. Как уже говорилось выше, для обеспечения нормального акта дыхания организм человека задействует множество мышц. При ряде заболеваний они могут плохо справляться со своими функциями, несмотря на нормальную работу дыхательного центра. К мышцам приходит импульс, но их сокращение оказывается недостаточно сильным, чтобы преодолеть давление внутри грудной клетки и расправить легкие. Данная причина дыхательной недостаточности встречается в медицинской практике довольно редко, но с трудом поддается лечению.Основными причинами слабости дыхательной мускулатуры являются следующие заболевания:
- Ботулизм . – это токсикоинфекционное заболевание, которое вызвано попаданием в организм так называемого ботулотоксина. Это вещество является одним из сильнейших ядов в мире. Оно угнетает активность двигательных нервов на уровне спинного мозга, а также блокирует передачу биоэлектрического импульса от нерва к мышце (блокада ацетилхолиновых рецепторов ). Из-за этого дыхательные мышцы не сокращаются, и происходит остановка дыхания. В данном случае речь будет идти только об острой дыхательной недостаточности. Аналогичный механизм развития данного синдрома может наблюдаться и при некоторых других инфекционных заболеваниях ( , ).
- Синдром Гийена-Барре . Данное заболевание характеризуется воспалением спинномозговых, черепных и периферических нервов с нарушением проведения импульсов. Причиной является атака организмом собственных клеток из-за сбоев в работе иммунной системы. В одном из вариантов течения болезни постепенно развивается дыхательная недостаточность. Это происходит из-за вялости дыхательной мускулатуры и нарушения ее иннервации. Без адекватного лечения может наступить полная остановка дыхания.
- Миодистрофия Дюшенна . Данное заболевание характеризуется постепенной гибелью мышечных волокон. Причиной является врожденный дефект гена, кодирующего белок в составе мышечных клеток. Прогноз при миодистрофии Дюшенна неблагоприятный. Больные на протяжении всей жизни страдают от дыхательной недостаточности, вызванной слабостью дыхательных мышц. С возрастом она прогрессирует и приводит к смерти пациента на 2 – 3 десятилетии жизни.
- Миастения . Данное заболевание имеет аутоиммунную природу. Организм образует антитела к собственным мышечным тканям и вилочковой железе. Из-за этого при генерализованных формах у пациентов наблюдается слабость дыхательных мышц. При современных методах лечения она редко приводит к смерти, но определенные симптомы все же появляются.
- Передозировка миорелаксантов . Миорелаксанты – это группа препаратов, основным действием которых является расслабление мышц и понижение их тонуса. Чаще всего они используются при проведении хирургических операций, чтобы облегчить работу хирурга. При случайной передозировке препаратов с миорелаксирующим действием может снизиться и тонус дыхательной мускулатуры. Из-за этого станет невозможен глубокий вдох, либо дыхание остановится вовсе. В этих случаях всегда будет развиваться острая дыхательная недостаточность.
Деформация грудной клетки
В некоторых случаях причиной дыхательной недостаточности становится изменение формы грудной клетки. Оно может быть следствием травмы или врожденной аномалией развития. В данном случае речь идет о сдавливании легких либо о нарушении целостности грудной клетки. Это не позволяет легочной ткани нормально расширяться при сокращении дыхательных мышц. В результате максимальный объем воздуха, который может вдохнуть пациент, оказывается ограниченным. Из-за этого развивается дыхательная недостаточность. Чаще всего она бывает хронической и может быть исправлена с помощью хирургического вмешательства.К причинам дыхательной недостаточности, касающимся формы и целостности грудной клетки, относятся:
- Кифосколиоз . Кифосколиоз – это один из вариантов искривления позвоночного столба. Если происходит на уровне грудной клетки, это может повлиять на процесс дыхания. Ребра одним концом крепятся к позвонкам, поэтому выраженный кифосколиоз иногда меняет форму грудной клетки. Это ограничивает максимальную глубину вдоха или делает его болезненным. У некоторых пациентов развивается хроническая дыхательная недостаточность. Одновременно при искривлении позвоночника могут ущемляться нервные корешки, что отразится на работе дыхательных мышц.
- Пневмоторакс . Пневмотораксом называется скопление воздуха в плевральной полости. Оно возникает из-за разрыва легочной ткани или (чаще ) из-за травмы грудной клетки. Поскольку в норме эта полость герметична, туда быстро начинает затягиваться воздух. В результате при попытке вдоха происходит расширение грудной клетки, но легкое с пораженной стороны не растягивается и не втягивает воздух. Под действием собственной эластичности легочная ткань спадается, и легкое выключается из процесса дыхания. Возникает острая дыхательная недостаточность, которая без квалифицированной помощи может привести к смерти пациента.
- Плевриты . называется ряд заболеваний дыхательной системы, при которых идет воспаление листков плевры. Чаще всего дыхательная недостаточность развивается при так называемых экссудативных плевритах. У таких пациентов между листками плевры скапливается жидкость. Она сдавливает легкое и не дает ему наполниться воздухом во время вдоха. Возникает острая дыхательная недостаточность. Помимо жидкости в плевральной полости у пациентов, перенесших плеврит, может наблюдаться и другая проблема с дыханием. Дело в том, что после стихания воспалительного процесса иногда остаются фибриновые «мостики» между париетальной и висцеральной плеврой. Они также мешают легочной ткани нормально расправляться на вдохе. В таких случаях развивается хроническая дыхательная недостаточность.
- Торакопластика . Так называется хирургическая операция, при которой у пациента в лечебных целях удаляется несколько ребер. Раньше этот метод довольно широко применялся в лечении . Сейчас к нему прибегают реже. После торакопластики объем грудной клетки может несколько уменьшиться. Ее дыхательные движения также снижают амплитуду. Все это делает объем максимально глубокого вдоха меньше и может привести к появлению симптомов хронической дыхательной недостаточности.
- Врожденная деформация грудной клетки . Врожденная деформация ребер, грудины или грудного отдела может быть вызвана различными причинами. Наиболее распространенными являются генетические заболевания ребенка, инфекции или прием некоторых лекарственных препаратов в период . После рождения степень дыхательной недостаточности у ребенка зависит от тяжести порока развития. Чем меньше объем грудной клетки, тем тяжелее состояние пациента.
- Рахит . – это детское заболевание, вызванное недостатком в организме. Без этого вещества нарушается процесс минерализации костей. Они становятся более мягкими и в процессе роста ребенка меняют форму. В результате к подростковому возрасту часто оказывается деформированной грудная клетка. Это уменьшает ее объем и может привести к хронической дыхательной недостаточности.
Закупорка дыхательных путей
Закупорка дыхательных путей является наиболее распространенной причиной острой дыхательной недостаточности. В данном случае речь идет не только о попадании инородного тела, но и о заболеваниях, при которых воздухопроводящие пути могут перекрыться на различном уровне. Чаще всего это происходит из-за резкого сокращения гладких мышц или сильного отека слизистой оболочки. Если просвет дыхательных путей закупорен не полностью, то организм какое-то время еще может получать определенное количество кислорода. Полная закупорка ведет к (прекращению дыхания ) и смерти в течение 5 – 7 минут. Таким образом, острая дыхательная недостаточность при закупорке дыхательных путей представляет прямую угрозу для жизни пациента. Помощь должна быть оказана незамедлительно.К этой же группе можно отнести ряд заболеваний, представляющих несколько меньшую угрозу. Это патологии легких, при которых происходит деформация бронхов. По суженным и частично заросшим просветам проходит только часть от необходимого объема воздуха. Если данную проблему не удается устранить хирургическим путем, пациент долгое время страдает от хронической дыхательной недостаточности.
К причинам, вызывающим сужение или закрытие просвета воздуховодных путей, относятся:
- Спазм мышц гортани . Спазм мышц гортани (ларингоспазм ) – это рефлекторная реакция, которая возникает в ответ на некоторые внешние раздражители. Она наблюдается, например, при так называемом «сухом утоплении». Человек тонет в воде, но мышцы гортани сокращаются, закрывая доступ в трахею. В результате этого человек задыхается, хотя вода в легкие не попала. После извлечения утопающего из воды нужно использовать препараты, которые расслабят мышцы (спазмолитики ), чтобы восстановить доступ воздуха в легкие. Подобная защитная реакция может возникнуть и в ответ на вдыхание раздражающих токсичных газов. При спазме мышц гортани идет речь об острой дыхательной недостаточности, представляющей прямую угрозу для жизни.
- Отек гортани . Отек гортани может быть следствием аллергической реакции (отек Квинке, анафилактический шок ) или следствием попадания в гортань патогенных микроорганизмов. Под действием химических медиаторов увеличивается проницаемость сосудистых стенок. Жидкая часть крови покидает сосудистое русло и скапливается в слизистой оболочке. Последняя набухает, частично или полностью перекрывая просвет гортани. В данном случае также развивается острая дыхательная недостаточность, которая угрожает жизни пациента.
- Попадание инородного тела . Попадание инородного тела в дыхательные пути не всегда вызывает острую дыхательную недостаточность. Здесь все зависит от того, на каком уровне произошла закупорка воздухопроводящих путей. Если перекрыт просвет гортани или трахеи, то воздух в легкие практически не поступает. Если же инородное тело прошло трахею и остановилось в просвете боле узкого бронха, то дыхание не прекращается полностью. Больной рефлекторно кашляет, стараясь удалить проблему. Один из сегментов легких может спасться и выключиться из акта дыхания (ателектаз ). Но другие сегменты будут обеспечивать газообмен. Дыхательная недостаточность тоже считается острой, но не ведет так быстро к летальному исходу. По статистике чаще всего закупорка дыхательных путей происходит у детей (при вдыхании мелких предметов ) и у взрослых во время еды.
- Перелом хрящей гортани . Перелом хрящей гортани является следствием сильного удара в область горла. Деформация хрящей редко приводит к полному перекрытию просвета гортани (он может установиться из-за сопутствующего отека ). Чаще имеет место сужение воздухопроводящих путей. В будущем данная проблема должна быть решена хирургическим путем, иначе пациент будет страдать от хронической дыхательной недостаточности.
- Сдавливание трахеи или бронхов извне . Иногда сужение просвета трахеи или бронхов не имеет непосредственного отношения к дыхательной системе. Некоторые объемные образования в грудной клетке могут сдавить воздуховодные пути сбоку, уменьшив их просвет. Такой вариант дыхательной недостаточности развивается при (увеличиваются лимфоузлы, сдавливая бронхи ), опухолях средостения, крупных аорты. В этих случаях для восстановления дыхательной функции нужно устранить образование (чаще всего хирургическим путем ). В противном случае оно может увеличиться и полностью перекрыть просвет бронха.
- Муковисцидоз . – это врожденное заболевание, при котором в просвет бронхов выделяется слишком много вязкой слизи. Она не откашливается и по мере накопления становится серьезным препятствием для прохождения воздуха. Встречается данное заболевание у детей. Они страдают от хронической дыхательной недостаточности разной степени, несмотря на постоянный прием препаратов, разжижающих и способствующих ее отхаркиванию.
- Бронхиальная астма . Чаще всего имеет наследственную или аллергическую природу. Она представляет собой резкое сужение бронхов мелкого калибра под действием внешних или внутренних факторов. В тяжелых случаях развивается острая дыхательная недостаточность, которая может привести к смерти пациента. Использование бронхорасширяющих средств обычно снимает приступ и восстанавливает нормальную вентиляцию легких.
- Бронхоэктатическая болезнь легких . При легких дыхательная недостаточность развивается на поздних стадиях заболевания. Сначала имеет место патологическое расширение бронха и образование в нем инфекционного очага. Со временем хронический воспалительный процесс ведет к замене мышечной ткани и эпителия стенок на соединительную ткань (перибронхиальный склероз ). Просвет бронха при этом сильно сужается и объем воздуха, который может по нему пройти, падает. Из-за этого развивается хроническая дыхательная недостаточность. По мере сужения все новых бронхов снижается и дыхательная функция. В данном случае речь идет о классическом примере хронической дыхательной недостаточности, с которой трудно бороться врачам, и которая может постепенно прогрессировать.
- Бронхиты . При бронхитах происходит одновременно усиленное выделение слизи и развитие воспалительного отека слизистой оболочки. Чаще всего этот процесс носит временный характер. У пациента появляются лишь некоторые симптомы дыхательной недостаточности. Только тяжелые хронические бронхиты могут привести к медленно прогрессирующему перибронхиальному склерозу. Тогда установится хроническая дыхательная недостаточность.
Нарушения на уровне альвеол
Нарушения газообмена на уровне альвеол являются весьма распространенной причиной дыхательной недостаточности. Газообмен, который здесь происходит, может быть нарушен вследствие множества различных патологических процессов. Чаще всего имеет место заполнение альвеол жидкостью либо их зарастание соединительной тканью. В обоих случаях газообмен становится невозможен, и организм страдает от нехватки кислорода. В зависимости от конкретного заболевания, поразившего легочную ткань, может развиться как острая, так и хроническая дыхательная недостаточность.Заболеваниями, которые нарушают газообмен в альвеолах, являются:
- Пневмонии . Пневмонии являются наиболее распространенным заболеванием, поражающим альвеолы. Основная причина их возникновения – попадание болезнетворных микроорганизмов, которые вызывают воспалительный процесс. Непосредственной причиной дыхательной недостаточность становится скопление жидкости в альвеолярных мешочках. Эта жидкость просачивается через стенки расширенных капилляров и скапливается в пораженной области. При этом во время вдоха в отделы, заполненные жидкостью, воздух не попадает и газообмен не происходит. Так как часть легочной ткани оказывается выключенной из процесса дыхания, возникает дыхательная недостаточность. Ее тяжесть напрямую зависит от того, насколько обширным оказывается воспаление.
- Пневмосклероз . называется замещение нормальных дыхательных альвеол соединительной тканью. Она образуется вследствие острых или хронических воспалительных процессов. Пневмосклерозом могут закончиться туберкулез, пневмокониозы («запыление» легких различными веществами ), затяжные пневмонии и многие другие заболевания. При этом будет идти речь о хронической дыхательной недостаточности, а ее тяжесть будет зависеть от того, насколько большой объем легкого склерозирован. Эффективного лечения при этом не существует, так как процесс необратим. Чаще всего человек страдает от хронической дыхательной недостаточности до конца жизни.
- Альвеолиты . При альвеолитах речь идет о воспалении альвеол. В отличие от пневмонии здесь воспаление не является следствием попадания инфекции. Оно возникает при попадании токсичных веществ, аутоиммунных заболеваниях либо на фоне болезней других внутренних органов ( печени, и др. ). Дыхательная недостаточность, как и при пневмонии, вызвана отеком стенок альвеол и заполнением их полости жидкостью. Нередко альвеолит со временем переходит в пневмосклероз.
- Отек легких . Отек легких – это неотложное состояние, при котором в альвеолах быстро накапливается большой объем жидкости. Чаще всего это происходит из-за нарушения строения мембран, отделяющих капиллярное русло от полости альвеол. Жидкость просачивается через барьерную мембрану в обратном направлении. Причин у данного синдрома может быть несколько. Наиболее распространенной является повышение давления в малом круге кровообращения. Это происходит при легочной эмболии, некоторых заболеваниях сердца, сдавливании лимфатических сосудов, по которым в норме оттекает часть жидкости. Кроме того, причиной отека легких может быть нарушение нормального белкового или клеточного состава крови (нарушается осмотическое давление, и жидкость не удерживается в капиллярном русле ). Легкие быстро заполняются настолько, что часть вспенившейся жидкости выделяется при . Разумеется, ни о каком газообмене речь уже не идет. При отеке легких всегда возникает острая дыхательная недостаточность, угрожающая жизни пациента.
- Респираторный дистресс-синдром . При данном синдроме поражение легких носит комплексный характер. Дыхательная функция нарушается из-за воспаления, выделения жидкости в полость альвеол, разрастания (пролиферации клеток ). Одновременно может нарушаться образование сурфактанта и спадание целых сегментов легкого. Как следствие возникает острая дыхательная недостаточность. От начала первых симптомов ( , учащение дыхания ) до тяжелой нехватки кислорода может пройти несколько дней, но обычно процесс развивается быстрее. Респираторный дистресс-синдром встречается при вдыхании токсичных газов, септическом шоке (накоплении в крови большого количества и их ), остром (из-за попадания в кровь ферментов поджелудочной железы ).
- Разрушение тканей легкого . При некоторых заболеваниях происходит разрушение легочной ткани с образованием объемных полостей, не участвующих в процессе дыхания. При запущенном туберкулезе, например, происходит расплавление (казеозный некроз ) стенок альвеол. После стихания инфекционного процесса остаются большие полости. Они заполнены воздухом, но не участвуют в процессе дыхания, так как относятся к «мертвому пространству». Также разрушение легочной ткани может наблюдаться при гнойных процессах. В определенных условиях гной может скапливаться с образованием . Тогда, даже после опорожнения этой полости, в ней уже не образуются нормальные альвеолы, и она не сможет принимать участие в процессе дыхания.
Виды дыхательной недостаточности
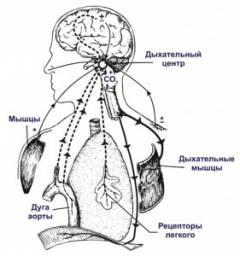 Дыхательная недостаточность является состоянием, которое возникает при самых разных патологических процессах и по разным причинам. В связи с этим для упрощения работы врачей и более эффективного лечения был предложен ряд классификаций. Они описывают патологический процесс по различным критериям и помогают правильнее понять, что происходит с пациентом.
Дыхательная недостаточность является состоянием, которое возникает при самых разных патологических процессах и по разным причинам. В связи с этим для упрощения работы врачей и более эффективного лечения был предложен ряд классификаций. Они описывают патологический процесс по различным критериям и помогают правильнее понять, что происходит с пациентом.В разных странах приняты разные классификации дыхательной недостаточности. Это объясняется несколько различной тактикой оказания помощи. Однако в целом критерии везде одни и те же. Виды патологического процесса определяются постепенно в процессе диагностики и указываются при формулировке окончательного диагноза.
Существуют следующие классификации дыхательной недостаточности:
- классификация по скорости развития процесса;
- классификация по фазе развития болезни;
- классификация по степени тяжести;
- классификация по нарушению газового баланса;
- классификация по механизму возникновения синдрома.
Классификация по скорости развития процесса
Данная классификация является, пожалуй, базовой. Она разделяет все случаи дыхательной недостаточности на два больших вида – острую и хроническую. Эти виды сильно отличаются между собой как по причинам, так и по симптомам, и по лечению. Обычно отличить один вид от другого несложно даже при первичном осмотре пациента.Два основных вида дыхательной недостаточности имеют следующие особенности:
- Острая дыхательная недостаточность характеризуется внезапным появлением. Она может развиться в течение нескольких дней, часов, а иногда и нескольких минут. Данный тип почти всегда представляет собой угрозу для жизни. В таких случаях компенсаторные системы организма не успевают включиться, поэтому больным необходима срочная интенсивная терапия. Этот вид дыхательной недостаточности можно наблюдать при механических травмах грудной клетки, закупорке инородными телами воздухоносных путей и др.
- Для хронической дыхательной недостаточности , наоборот, характерно медленное прогрессирующее течение. Она развивается в течение многих месяцев или лет. Как правило, ее можно наблюдать у пациентов с хроническими заболеваниями легких, сердечно-сосудистой системы, крови. В отличие от острого процесса здесь успешно начинают работать компенсаторные механизмы, о которых говорилось выше. Они позволяют снизить негативный эффект недостатка кислорода. При возникновении осложнений, неэффективности лечения или прогрессировании заболевания хроническое течение может перейти в острое с возникновением угрозы для жизни.
Классификация по фазе развития болезни
Данная классификация иногда используется при диагностике острой дыхательной недостаточности. Дело в том, что в большинстве случаев при нарушении дыхания в организме происходит ряд последовательных изменений. Они выделены в 4 основные фазы (стадии ), для каждой из которых характерны свои симптомы и проявления. Правильно определенная фаза патологического процесса позволяет оказать более эффективную медицинскую помощь, поэтому данная классификация имеет практическое применение.В развитии острой дыхательной недостаточности выделяют следующие стадии:
- Начальная стадия . В начальной стадии может не быть ярких клинических проявлений. Болезнь присутствует, но не дает о себе знать в состоянии покоя, так как начинают работать компенсаторные механизмы, о которых говорилось выше. На этой стадии они восполняют недостаток кислорода в крови. При небольшой физической нагрузке может появляться одышка, учащение дыхания.
- Субкомпенсированная стадия . На этом этапе компенсаторные механизмы начинают истощаться. Одышка появляется даже в состоянии покоя, и дыхание восстанавливается с трудом. Пациент принимает позу, подключающую дополнительные дыхательные мышцы. Во время приступа одышки могут синеть губы, появляется головокружение, учащается сердцебиение.
- Декомпенсированная стадия . У пациентов в данной фазе компенсаторные механизмы истощаются. Уровень кислорода в крови сильно уменьшается. Больной принимает вынужденное положение, при смене которого возникает тяжелый приступ одышки. Может появиться психомоторное возбуждение, кожные покровы и слизистые оболочки имеют выраженный синий оттенок. Артериальное давление падает. В этой стадии необходимо срочное оказание медицинской помощи для поддержания дыхания посредством медикаментов и специальных манипуляций. Без такой помощи болезнь быстро переходит в терминальную стадию.
- Терминальная стадия . В терминальной стадии присутствуют практически все симптомы острой дыхательной недостаточности. Состояние больного очень тяжелое из-за сильного снижения уровня кислорода в артериальной крови. Может наблюдаться потеря сознания (вплоть до комы ), липкий холодный пот, дыхание поверхностное и частое, пульс слабый (нитевидный ). Артериальное давление снижается до критических значений. Из-за острой нехватки кислорода наблюдаются серьезные нарушения в работе других органов и систем. Наиболее типичными являются анурия (отсутствие мочеиспускания из-за прекращения почечной фильтрации ) и гипоксемический отек головного мозга. Спасти пациента в таком состоянии удается не всегда, даже при условии проведения всех реанимационных мероприятий.
Классификация по степени тяжести
Данная классификация необходима для оценки тяжести состояния пациента. Она напрямую влияет на тактику лечения. Тяжелым пациентам назначают более радикальные методы, в то время как при легких формах прямой угрозы для жизни нет. В основе классификации лежит степень насыщения артериальной крови кислородом. Это объективный параметр, который реально отображает состояние пациента, независимо от причин, которые вызвали дыхательную недостаточность. Для определения данного показателя делается пульсоксиметрия.По степени тяжести выделяют следующие виды дыхательной недостаточности:
- Первая степень . Парциальное давление кислорода в артериальной крови составляет от 60 до 79 мм рт. ст. По данным пульсоксиметрии это соответствует 90 – 94%.
- Вторая степень. Парциальное давление кислорода – от 40 до 59 мм рт. ст. (75 – 89% от нормы ).
- Третья степень. Парциальное давление кислорода – менее 40 мм рт. ст. (менее 75% ).
Классификация по нарушению газового баланса
При дыхательной недостаточности любого происхождения происходит ряд типичных патологических изменений. В их основе лежит нарушение нормального содержания газов в артериальной и венозной крови. Именно этот дисбаланс ведет к появлению основных симптомов и представляет угрозу для жизни пациента.Дыхательная недостаточность может быть двух типов:
- Гипоксемическая . Данный вид предполагает понижение парциального давления кислорода в крови. Это ведет к голоданию тканей по описанным выше механизмам. Иногда ее также называют дыхательной недостаточностью первого типа. Она развивается на фоне тяжелой пневмонии, острого респираторного дистресс-синдрома, отека легких.
- Гиперкапническая . При гиперкапнической дыхательной недостаточности (второго типа ) ведущее место в развитии симптомов занимает накопление углекислого газа в крови. При этом уровень кислорода может даже оставаться нормальным, но симптомы все равно начинают появляться. Такую дыхательную недостаточность называют также вентиляционной. Наиболее распространенными причинами является закупорка дыхательных путей, угнетение дыхательного центра, слабость дыхательных мышц.
Классификация по механизму возникновения синдрома
Данная классификация напрямую связана с причинами, вызывающими дыхательную недостаточность. Дело в том, что при каждой из причин, перечисленных выше в соответствующем разделе, синдром развивается по своим механизмам. При этом лечение должно быть направлено именно на патологические цепочки данных механизмов. Наибольшее значение эта классификация имеет для врачей-реаниматологов, которым нужно оказывать срочную помощь в критических состояниях. Поэтому она применяется в основном по отношению к острым процессам.По механизму возникновения острой дыхательной недостаточности различают следующие типы:
- Центральная . Само название говорит о том, что дыхательная недостаточность развилась из-за нарушений в работе дыхательного центра. В данном случае бороться будут с причиной, которая воздействует на ЦНС (выведение токсинов, восстановление кровообращения и т.п. ).
- Нейромышечная . Данный тип объединяет все причины, которые нарушают проведение импульса по нервам и его передачу дыхательным мышцам. В этом случае сразу назначается искусственная вентиляция легких. Аппарат временно заменяет дыхательную мускулатуру, чтобы дать врачам время для устранения проблемы.
- Торакодиафрагмальна я. Данный тип дыхательной недостаточности связан со структурными нарушениями, которые ведут к поднятию диафрагмы или искривлениям грудной клетки. При травмах может понадобиться хирургическое вмешательство. Искусственная вентиляция легких будет малоэффективна.
- Обструктивная . Этот тип возникает при всех причинах, ведущих к нарушению проведения воздуха по дыхательным путям (отек гортани, попадание инородного тела и т.п. ). Срочно удаляется инородное тело, либо даются препараты для быстрого снятия отека.
- Рестриктивная . Данный тип является, возможно, наиболее тяжелым. При нем поражается сама легочная ткань, нарушается ее растяжимость и прерывается обмен газов. Она возникает при отеке легких, пневмонии, пневмосклерозе. Структурные нарушения на этом уровне очень трудно устранить. Часто такие пациенты впоследствии всю жизнь страдают от хронической дыхательной недостаточности.
- Перфузионная . Перфузией называется кровообращение в определенном отделе организма. В данном случае дыхательная недостаточность развивается из-за того, что кровь по каким-либо причинам не поступает в легкие в нужном количестве. Причина может быть в кровопотере, сосудов, которые идут от сердца к легким. Кислород поступает в легкие в полном объеме, но газообмен происходит не во всех сегментах.
Симптомы острой дыхательной недостаточности
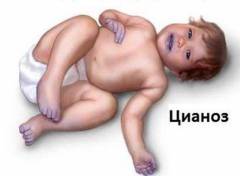 Симптомы острой дыхательной недостаточности характеризуются довольно быстрым появлением и нарастанием. Патологический процесс стремительно прогрессирует. От появления первых симптомов до создания прямой угрозы жизни пациента может пройти от нескольких минут до нескольких дней. В принципе, многие из наблюдаемых симптомов характерны и для хронической дыхательной недостаточности, но проявляются они по-другому. Общими для обоих случаев являются признаки гипоксемии (пониженного уровня кислорода в крови
). Симптомы же болезни, которая вызвала проблемы с дыханием, будут различаться.
Симптомы острой дыхательной недостаточности характеризуются довольно быстрым появлением и нарастанием. Патологический процесс стремительно прогрессирует. От появления первых симптомов до создания прямой угрозы жизни пациента может пройти от нескольких минут до нескольких дней. В принципе, многие из наблюдаемых симптомов характерны и для хронической дыхательной недостаточности, но проявляются они по-другому. Общими для обоих случаев являются признаки гипоксемии (пониженного уровня кислорода в крови
). Симптомы же болезни, которая вызвала проблемы с дыханием, будут различаться.Возможными проявлениями острой дыхательной недостаточности являются:
- учащение дыхания;
- учащение сердцебиения;
- потеря сознания;
- понижение артериального давления;
- одышка;
- парадоксальные движения грудной клетки;
- кашель;
- участие вспомогательной дыхательной мускулатуры;
- набухание вен на шее;
- испуг;
- посинение кожных покровов;
- остановка дыхания.
Учащение дыхания
Учащение дыхания (тахипноэ ) является одним из компенсаторных механизмов. Оно появляется при поражении легочной ткани, частичной закупорке или сужении дыхательных путей, выключении из процесса дыхания какого-либо сегмента. Во всех этих случаях уменьшается объем воздуха, который попадает в легкие при вдохе. Из-за этого в крови поднимается уровень углекислого газа. Он улавливается специальными рецепторами. В ответ дыхательный центр начинает чаще посылать импульсы дыхательным мышцам. Это приводит к учащению дыхания и временному восстановлению нормальной вентиляции легких.При острой дыхательной недостаточности длительность этого симптома колеблется от нескольких часов до нескольких дней (в зависимости от конкретного заболевания ). Например, при отеке гортани дыхание может учащаться всего несколько минут (по мере нарастания отека ), после чего наступит его полная остановка (при закрытии просвета гортани ). При пневмонии же или экссудативном плеврите дыхание учащается по мере накопления жидкости в альвеолах или плевральной полости. Это процесс может длиться несколько дней.
В некоторых случаях учащение дыхания может и не наблюдаться. Оно, наоборот, постепенно снижается, если причиной является повреждение дыхательного центра, слабость дыхательных мышц или нарушение иннервации. Тогда компенсаторный механизм попросту не работает.
Учащение сердцебиения
Учащенное сердцебиение (тахикардия ) может быть следствием повышенного давления в малом круге кровообращения. Кровь задерживается в сосудах легких, и чтобы протолкнуть ее, сердце начинает сокращаться чаще и сильнее. Другие нарушения сердечного ритма ( , ) могут наблюдаться, если причиной дыхательной недостаточности стали проблемы с сердцем. Тогда у пациентов можно обнаружить и другие признаки сердечной патологии ( и др. ).Потеря сознания
Потеря сознания является следствием гипоксемии. Чем меньше в крови содержание кислорода, тем хуже работают различные органы и системы. Потеря сознания возникает при кислородном голодании центральной нервной системы. Мозг попросту отключается, так как он больше не в состоянии поддерживать основные жизненные функции. Если причина, вызвавшая острую дыхательную недостаточность, является временным явлением (например, тяжелый приступ бронхиальной астмы ), то сознание возвращается само после восстановления нормального дыхания (расслабления гладкой мускулатуры бронхов ). Обычно это происходит через несколько минут. Если же причиной является травма, отек легкого или другие проблемы, которые не могут исчезнуть так быстро, пациент может погибнуть, не приходя в сознание. Иногда встречается также так называемая гиперкапническая . При ней потеря сознания вызвана повышенным содержанием углекислого газа в артериальной крови.Понижение артериального давления
Повышенное давление ( ) в малом круге кровообращения нередко сочетается с пониженным давлением (гипотония ) - в большом. Это объясняется задержкой крови в сосудах легких из-за замедленного газообмена. При измерении с помощью обычного тонометра обнаруживается умеренное снижение артериального давления.Одышка
Одышкой (диспноэ ) называется нарушение ритма дыхания, при котором человек долгое время не может восстановить его нормальную частоту. Он как бы теряет контроль над собственным дыханием и не в состоянии сделать глубокий полный вдох. Пациент жалуется на нехватку воздуха. Обычно приступ одышки провоцируют физические нагрузки или сильные эмоции.При острой дыхательной недостаточности диспноэ быстро прогрессирует, и нормальный ритм дыхания может не восстановиться без медицинской помощи. Этот симптом может иметь различные механизмы возникновения. Например, при раздражении дыхательного центра одышка будет связана с нервной регуляцией, а при заболеваниях сердца – с повышенным давлением в сосудах малого круга кровообращения.
Парадоксальные движения грудной клетки
В определенных ситуациях у больных с дыхательной недостаточностью можно заметить несимметричные дыхательные движения грудной клетки. Например, одно из легких может не принимать участия в процессе дыхания вовсе либо отставать от другого легкого. Несколько реже можно наблюдать ситуацию, когда грудная клетка во время вдоха почти не поднимается (амплитуда снижена ), а при глубоком вдохе надувается живот. Такой тип дыхания называется брюшным и тоже указывает на наличие определенной патологии.Несимметричные движения грудной клетки могут наблюдаться в следующих случаях:
- спадание легкого;
- пневмоторакс;
- массивный плевральный выпот с одной стороны;
- односторонние склеротические изменения (вызывают хроническую дыхательную недостаточность ).
Кашель
Кашель является одним из защитных механизмов дыхательной системы. Он возникает рефлекторно при закупорке дыхательных путей на любом уровне. Попадание инородного тела, скопление мокроты или спазм бронхиол вызывает раздражение нервных окончаний в слизистой оболочке. Это и ведет к кашлю, который должен прочистить дыхательные пути.Таким образом, кашель не является прямым симптомом острой дыхательной недостаточности. Просто он часто сопровождает причины, которые ее вызвали. Данный симптом наблюдается при бронхите, пневмонии, плеврите (болезненный кашель ), приступе астмы и т.п. Кашель возникает по команде дыхательного центра, поэтому если дыхательная недостаточность вызвана проблемами с нервной системой, этот рефлекс не возникает.
Участие вспомогательной дыхательной мускулатуры
Помимо основной дыхательной мускулатуры, о которой говорилось выше, в человеческом организме существует еще ряд мышц, которые могут в определенных условиях увеличить расширение грудной клетки. В норме эти мышцы выполняют другие функции и в процессе дыхания не принимают участия. Однако нехватка кислорода при острой дыхательной недостаточности заставляет пациента включать все компенсаторные механизмы. В результате он задействует дополнительные группы мышц и увеличивает объем вдоха.К вспомогательной дыхательной мускулатуре относятся следующие мышцы:
- лестничные (передняя, средняя и задняя );
- подключичная;
- малая грудная;
- грудино-ключично-сосцевидная (кивательная );
- разгибатели позвоночника (пучки, расположенные в грудном отделе );
- передняя зубчатая.
Набухание вен на шее
Набухание вен на шее является следствием застоя крови в большом круге кровообращения. Этот симптом может возникнуть как при сильной дыхательной, так и при . В первом случае он развивается следующим образом. По различным причинам не происходит газообмен между воздухом в альвеолах и кровью в капиллярах. Кровь начинает скапливаться в малом круге кровообращения. Правые отделы сердца, которые нагнетают ее туда, расширяются и давление в них возрастает. Если проблема не исчезает, возникает застой и в крупных венах, идущих к сердцу. Из них вены шеи расположены наиболее поверхностно, поэтому их набухание легче всего заметить.Испуг
Весьма распространенным, хоть и субъективным симптомом при острой недостаточности является испуг или, как иногда говорят пациенты, «страх смерти». В медицинской литературе его называют также дыхательной паникой. Данный симптом вызван выраженным нарушением дыхания, сбоем нормального сердечного ритма, кислородным голоданием мозга. В целом пациент чувствует, что что-то в организме не так. При острой дыхательной недостаточности это чувство переходит в беспокойство, кратковременное психомоторное возбуждение (человек начинает много и резко двигаться ). Например, пациенты, которые подавились чем-то, начинают хвататься за горло, быстро краснеют. На смену чувству страха и возбуждению приходит потеря сознания. Она вызвана сильным кислородным голоданием центральной нервной системы.Страх смерти является симптомом, характерным в большей степени для острой дыхательной недостаточности. В отличие от хронической, здесь остановка дыхания происходит резко и это мгновенно замечает пациент. При хронической дыхательной недостаточности кислородное голодание тканей развивается медленно. Различные компенсаторные механизмы могут длительное время поддерживать приемлемый уровень кислорода в крови. Поэтому внезапного страха смерти и возбуждения не возникает.
Посинение кожных покровов
Цианоз, или посинение кожных покровов, является прямым следствием дыхательной недостаточности. Этот симптом появляется из-за недостатка кислорода в крови. Чаще всего синеют части тела, которые снабжаются более мелкими сосудами и отдалены дальше всего от сердца. Посинение кончиков пальцев на руках и ногах, кожи на кончике носа и ушах – носит название акроцианоза (от греческого – посинение конечностей ).Цианоз может не развиться при острой дыхательной недостаточности. Если поступление кислорода в кровь превращается полностью, то сначала кожные покровы бледнеют. Если пациенту не будет оказана помощь, он может умереть еще до стадии посинения. Данный симптом характерен не только для нарушений дыхания, но и для ряда других заболеваний, при которых кислород плохо переносится к тканям. Наиболее распространенными являются сердечная недостаточность и ряд заболеваний крови (анемия, снижение уровня гемоглобина ).
Боль в груди
Боль в груди не является обязательными симптомом при дыхательной недостаточности. Дело в том, что сама легочная ткань не имеет болевых рецепторов. Даже если при туберкулезе или абсцессе легкого будет разрушена значительная часть легкого, дыхательная недостаточность появится без каких-либо болевых ощущений.На боль жалуются пациенты с инородным телом (оно царапает чувствительную слизистую оболочку трахеи и бронхов ). Также острая боль появляется при плевритах и любых воспалительных процессах, затрагивающих плевру. Эта серозная оболочка, в отличие от самой ткани легких, хорошо иннервирована и очень чувствительна.
Также появление боли в груди может быть связано с нехваткой кислорода для питания сердечной мышцы. При выраженной и прогрессирующей дыхательной недостаточности может наблюдаться некроз миокарда ( ). Особенно к таким болям предрасположены люди с . У них артерии, питающие сердечную мышцу, и так сужены. Дыхательная же недостаточность еще сильнее ухудшает питание тканей.
Остановка дыхания
Остановка дыхания (апноэ ) – это наиболее характерный симптом, которым заканчивается развитие острой дыхательной недостаточности. Без сторонней медицинской помощи происходит истощение компенсаторных механизмов. Это ведет к расслаблению дыхательных мышц, угнетению дыхательного центра, и, в конце концов, к смерти. Однако следует помнить, что остановка дыхания еще не означает смерть. Своевременные реанимационные мероприятия могут вернуть пациента к жизни. Именно поэтому апноэ относится к симптомам.Все вышеперечисленные симптомы являются внешними признаками острой дыхательной недостаточности, которые может обнаружить либо сам пациент, либо другой человек при беглом осмотре. Большинство этих признаков не являются характерными только для дыхательной недостаточности и появляются при других патологических состояниях, не имеющих отношения к дыхательной системе. Более полную информацию о состоянии пациента позволяют получить данные общего осмотра. О них будет подробно рассказано в разделе, посвященном диагностике дыхательной недостаточности.
Симптомы хронической дыхательной недостаточности
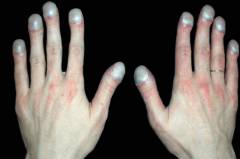 Симптомы хронической дыхательной недостаточности частично совпадают с признаками острого процесса. Однако здесь имеются свои особенности. На первый план выходят определенные изменения в организме, которые вызваны длительной (месяцы, годы
) нехваткой кислорода. Здесь можно выделить две большие группы симптомов. Первая – признаки гипоксии. Вторая – симптомы заболеваний, которые чаще всего вызывают хроническую дыхательную недостаточность.
Симптомы хронической дыхательной недостаточности частично совпадают с признаками острого процесса. Однако здесь имеются свои особенности. На первый план выходят определенные изменения в организме, которые вызваны длительной (месяцы, годы
) нехваткой кислорода. Здесь можно выделить две большие группы симптомов. Первая – признаки гипоксии. Вторая – симптомы заболеваний, которые чаще всего вызывают хроническую дыхательную недостаточность.Признаки гипоксии при хронической дыхательной недостаточности:
- «Барабанные» пальцы . Так называемые барабанные пальцы появляются у людей, которые долгие годы страдают от дыхательной недостаточности. Низкое содержание кислорода в крови и высокое – углекислого газа разрыхляет костную ткань в последней фаланге пальцев. Из-за этого концы пальцев на руках расширяются и утолщаются, а сами пальцы начинают напоминать барабанные палочки. Данный симптом может наблюдаться также при хронических проблемах с сердцем.
- Ногти в форме часовых стекол . При данном симптоме ногти на руках становятся более круглыми и принимают форму купола (приподнимается центральная часть ногтевой пластины ). Это происходит из-за изменений в структуре подлежащей костной ткани, о которых говорилось выше. «Барабанные пальцы» могут встречаться и без характерных ногтей, но ногти в форме часовых стекол всегда развиваются на расширенных фалангах пальцев. То есть один симптом как бы «зависит» от другого.
- Акроцианоз . Посинение кожных покровов при хронической сердечной недостаточности имеет свои особенности. Сине-фиолетовый оттенок кожи в данном случае будет более отчетливым, чем при остром процессе. Это объясняется длительной нехваткой кислорода. За это время уже успевают развиться структурные изменения в самой капиллярной сети.
- Учащенное дыхание . У людей с хронической сердечной недостаточностью дыхание учащенное и более поверхностное. Это происходит из-за снижения жизненной емкости легких. Чтобы наполнить кровь тем же объемом кислорода, организму приходится делать больше дыхательных движений.
- Повышенная утомляемость . Из-за постоянного кислородного голодания мышцы не могут выполнять нормальный объем работы. Снижается их сила и выносливость. За годы болезни у людей с хронической сердечной недостаточностью может начаться потеря мышечной массы. Нередко (но не всегда ) они выглядят истощенными, масса тела снижена.
- Симптомы со стороны ЦНС . Центральная нервная система в условиях длительного кислородного голодания также претерпевает определенные изменения. Нейроны (клетки мозга ) не так хорошо справляются с различными функциями, из-за чего может наблюдаться ряд общих симптомов. Достаточно распространенным является . Она может возникать не только из-за нервных нарушений, но и из-за приступов одышки, которые при тяжелом течении процесса появляются даже во сне. Больной часто просыпается, боится засыпать. Менее распространенными симптомами со стороны ЦНС являются постоянные , дрожь в руках, .
Симптомы заболеваний, которые чаще всего вызывают хроническую дыхательную недостаточность:
- Изменение формы грудной клетки . Данный симптом наблюдается после перенесенных травм, торакопластики, при бронхоэктатической болезни и некоторых других патологиях. Чаще всего при хронической дыхательной недостаточности грудная клетка несколько расширяется. Это является отчасти компенсаторным механизмом, призванным увеличить объем легких. Ребра идут более горизонтально (в норме они идут от позвоночника вперед и несколько вниз ). Грудная клетка становится более округлой, а не приплюснутой спереди и сзади. Такой симптом часто называют бочкообразной грудной клеткой.
- Трепетание крыльев носа . При заболеваниях, сопровождающихся частичной закупоркой дыхательных путей, у пациентов в акте дыхания участвуют крылья носа. Они расширяются на вдохе и спадаются на выдохе, как бы пытаясь втянуть больший объем воздуха.
- Втягивание или выбухание межреберных промежутков . По коже в межреберных промежутках можно иногда судить об объеме легких (в соотношении с объемом грудной клетки ). Например, при пневмосклерозе или ателектазе легочная ткань спадается и уплотняется. Из-за этого в межреберных промежутках и надключичных ямках будет несколько втянута. При одностороннем поражении ткани этот симптом наблюдается с пораженной стороны. Выбухание межреберных промежутков встречается реже. Оно может говорить о наличии крупных полостей (каверн ) в ткани легкого, которые не принимают участие в процессе газообмена. Из-за наличия даже одной такой крупной полости кожа в межреберных промежутках может немного выбухать на вдохе. Иногда этот симптом наблюдается при экссудативном плеврите. Тогда выбухают только нижние промежутки (жидкость под действием силы тяжести собирается в нижней части плевральной полости ).
- Одышка . В зависимости от заболевания, которое вызвало дыхательную недостаточность, одышка может быть экспираторной и инспираторной. В первом случае будет удлинено время выдоха, а во втором – вдоха. В отношении хронической дыхательной недостаточности одышку часто рассматривают как симптом, указывающий на тяжесть болезни. При более легком варианте одышка появляется только в случае серьезной физической нагрузки. В тяжелых же случаях даже поднятие пациента из сидячего положения и длительное стояние на месте может вызвать приступ одышки.
Диагностика дыхательной недостаточности
 Диагностика дыхательной недостаточности с первого взгляда кажется довольно простым процессом. Ориентируясь по анализу симптомов и жалоб, врач уже может судить о наличии проблем с дыханием. Однако процесс диагностики на самом деле более сложен. Необходимо не только выявить саму дыхательную недостаточность, но также определить степень ее тяжести, механизм развития и причину возникновения. Только в этом случае будет собрано достаточно данных для полноценного эффективного лечения пациента.
Диагностика дыхательной недостаточности с первого взгляда кажется довольно простым процессом. Ориентируясь по анализу симптомов и жалоб, врач уже может судить о наличии проблем с дыханием. Однако процесс диагностики на самом деле более сложен. Необходимо не только выявить саму дыхательную недостаточность, но также определить степень ее тяжести, механизм развития и причину возникновения. Только в этом случае будет собрано достаточно данных для полноценного эффективного лечения пациента.Обычно все диагностические мероприятия проводятся в больнице. Пациентов обследуют врачи-терапевты, пульмонологи либо другие специалисты в зависимости от причины, вызвавшей дыхательную недостаточность (хирурги, инфекционисты и др. ). Пациенты с острой дыхательной недостаточностью обычно направляются сразу в реанимацию. При этом полноценные диагностические мероприятия откладываются до стабилизации состояния пациента.
Все диагностические методы можно разделить на две группы. Первая включает общие методы, направленные на определение состояния пациента и обнаружение самой дыхательной недостаточности. Вторая группа включает лабораторные и инструментальные методы, которые помогают обнаружить конкретное заболевание, которое стало первопричиной проблем с дыханием.
Основными методами, которые применяются в диагностике дыхательной недостаточности, являются:
- физикальный осмотр пациента;
- спирометрия;
- определение газового состава крови.
Физикальный осмотр пациента
Физикальный осмотр пациента – это совокупность диагностических методов, к которым прибегает врач при первичном осмотре пациента. Они дают более поверхностные сведения о состоянии больного, однако на основании этих сведений хороший специалист сразу может предположить правильный диагноз.Физикальный осмотр пациента с дыхательной недостаточностью включает:
- Общий осмотр грудной клетки . При осмотре грудной клетки врач обращает внимание на амплитуду дыхательных движений, состояние кожи в межреберных промежутках, форму грудной клетки в целом. Любые изменения могут наводить на мысли о причине проблем с дыханием.
- Пальпация . Пальпация представляет собой прощупывание тканей. Для диагностики причин грудной недостаточности имеет значение увеличение подмышечных и подключичных лимфоузлов (при туберкулезе, других инфекционных процессах ). Кроме того, этим способом можно оценить целостность ребер, если больной поступил после травмы. Пальпируют также брюшную полость для определения , консистенции печени и других внутренних органов. Это может помочь в установлении первопричины дыхательной недостаточности.
- Перкуссия . Перкуссия – это «простукивание» грудной полости с помощью пальцев. Данный метод является весьма информативным при диагностике заболеваний дыхательной системы. Над плотными образованиями перкуторный звук будет притупленным, не таким гулким, как над нормальной легочной тканью. Притупление определяется в случае абсцесса легкого, пневмонии, экссудативного плеврита, очагового пневмосклероза.
- Аускультация . Аускультация проводится с помощью стетофонендоскопа (слушалка ). Врач старается уловить изменения в дыхании пациента. Они бывают нескольких видов. Например, при скоплении жидкости в легких (отек, пневмония ) можно услышать влажные хрипы. При деформации бронхов или склерозе будут соответственно жесткое дыхание и тишина (область склероза не вентилируется и никаких шумов быть не может ).
- Измерение пульса . Измерение пульса является обязательной процедурой, так как оно позволяет оценить работу сердца. Пульс может быть учащен на фоне высокой либо если задействуется компенсаторный механизм (тахикардия ).
- Измерение частоты дыхания . Частота дыхания является важным параметром, позволяющим классифицировать дыхательную недостаточность. Если дыхание учащенное и поверхностное, то речь идет о компенсаторном механизме. Такое наблюдается во многих случаях острой недостаточности и почти всегда при хронической недостаточности. Частота дыхания может достигать 25 – 30 в минуту при норме в 16 – 20. При проблемах с дыхательным центром или дыхательными мышцами, наоборот, дыхание замедляется.
- Измерение температуры . Температура может повышаться при острой дыхательной недостаточности. Чаще всего это происходит из-за воспалительных процессов в легких (пневмония, острый бронхит ). Хроническая дыхательная недостаточность редко сопровождается повышением температуры.
- Измерение артериального давления . Артериальное давление может быть как пониженным, так и повышенным. Ниже нормы оно будет при шоковых состояниях. Тогда врач может заподозрить острый респираторный дистресс-синдром, тяжелую аллергическую реакцию. Повышенное давление может говорить о начинающемся отеке легких, который и является причиной острой дыхательной недостаточности.
Спирометрия
Спирометрия представляет собой инструментальный метод исследования внешнего дыхания, который позволяет довольно объективно оценить состояние дыхательной системы пациента. Чаще всего данный диагностический метод применяют в случае хронической дыхательной недостаточности, чтобы проследить, как быстро прогрессирует заболевание.Спирометр представляет собой небольшой аппарат, снабженный дыхательной трубкой и специальными цифровыми датчиками. Пациент выдыхает в трубку, а прибор фиксирует все основные показатели, которые могут пригодиться для диагноза. Полученные данные помогают правильно оценить состояние больного и назначить более эффективное лечение.
С помощью спирометрии можно оценить следующие показатели:
- жизненная емкость легких;
- объем форсированного (усиленного ) выдоха за первую секунду;
- индекс Тиффно;
- пиковая скорость движения воздуха на выдохе.
Определение газового состава крови
Данный диагностический метод в последние годы получил широкое распространение из-за простоты проведения анализа и высокой достоверности результатов. На палец пациенту надевают специальный приборчик, снабженный спектрофотометрическим датчиком. Он считывает данные о степени насыщения крови кислородом и выдает результат в виде процентов. Данный метод является основным при оценке тяжести дыхательной недостаточности. Для пациентов он абсолютно не обременителен, не доставляет болевых ощущений и неудобств и не имеет противопоказаний.В анализе крови у пациентов с дыхательной недостаточностью могут встречаться следующие изменения:
- Лейкоцитоз . Лейкоцитоз (повышение уровня ) чаще всего говорит об остром бактериальном процессе. Он будет выраженным при бронхоэктатической болезни и умеренным – при пневмонии. Часто при этом растет количество палочкоядерных (сдвиг лейкоцитарной формулы влево ).
- Рост скорости оседания эритроцитов (СОЭ ) . также является показателем воспалительного процесса. Она может расти не только при инфекции дыхательных путей, но и при ряде аутоиммунных процессов (воспаление на фоне , саркоидоза ).
- Эритроцитоз . Повышение уровня эритроцитов наблюдается чаще при хронической дыхательной недостаточности. В этом случае идет речь о компенсаторной реакции, о которой говорилось выше.
- Повышение уровня гемоглобина . Наблюдается обычно одновременно с эритроцитозом и имеет то же происхождение (компенсаторный механизм ).
- Эозинофилия . Увеличенное количество в лейкоцитарной формуле говорит о том, что были задействованы иммунные механизмы. Эозинофилия может наблюдаться при бронхиальной астме.
- Признаки иммуновоспалительного синдрома . Существует ряд веществ, которые указывают на признаки острого воспалительного процесса различного происхождения. Например, при пневмониях может наблюдаться рост серомукоида, фибриногена, сиаловой кислоты, С-реактивного белка, гаптоглобина.
- Увеличение гематокрита . Гематокритом называется отношение клеточной массы крови к ее жидкой массе (плазме ). Из-за повышенного уровня эритроцитов или лейкоцитов гематокрит обычно растет.
Анализ мочи
Анализ мочи редко дает конкретную информацию, касающуюся непосредственно дыхательной недостаточности. При токсической почке, которая может развиться как осложнение острого процесса, возможно появление в моче клеток цилиндрического эпителия, эритроцитов. При шоковых состояниях количество отделяемой мочи может сильно снижаться (олигурия ), либо почечная фильтрация останавливается вовсе (анурия ).Рентгенография
Рентгенография представляет собой недорогой и достаточно информативный способ исследования органов грудной полости. Она назначается большинству пациентов с острой дыхательной недостаточностью. Пациенты же с хроническим течением болезни делают ее регулярно, чтобы вовремя обнаружить какие-либо осложнения (пневмонии, формирование и др. ).На рентгеновском снимке пациентов с дыхательной недостаточностью могут быть обнаружены следующие изменения:
- Затемнение доли легкого . В рентгенографии затемнением называется более светлый участок снимка (чем белее цвет, тем плотнее образование в этом месте ). Если затемнение занимает только одну долю легкого, это может говорить о пневмонии (особенно если процесс идет в нижней доле ), спадании легочной ткани.
- Затемнение очага в легком . Затемнение одного определенного очага может указывать на наличие абсцесса в этом месте (иногда можно даже различить линию, показывающую уровень жидкости в абсцессе ), очаговый пневмосклероз или очаг казеозного некроза при туберкулезе.
- Полное затемнение легкого . Одностороннее затемнение одного из легких может указывать на плеврит, обширную пневмонию, инфаркт легкого из-за закупорки сосуда.
- Затемнение в обоих легких . Затемнение в обоих легких чаще всего говорит об обширном пневмосклерозе, отеке легких, респираторном дистресс-синдроме.
Бактериологический анализ мокроты
Бактериологический анализ мокроты рекомендуется проводить всем пациентам с острой или хронической дыхательной недостаточностью. Дело в том, что обильное образование мокроты (особенно с примесями гноя ) говорит об активном размножении болезнетворных в дыхательных путях. Для назначения эффективного лечения берется образец мокроты и из него выделяется микроорганизм, ставший причиной заболевания или осложнения. По возможности составляется антибиотикограмма. Это исследование, занимающее несколько дней. Его целью является определение чувствительности бактерии к различным . По результатам антибиотикограммы можно назначить наиболее эффективный препарат, который быстро победит инфекцию и улучшит состояние больного.Бронхоскопия
Бронхоскопия представляет собой достаточно сложный метод исследования, при котором в просвет бронхов вводится специальная камера. Чаще всего ее применяют в случае хронической дыхательной недостаточности для осмотра слизистой оболочки трахеи и крупных бронхов. При острой дыхательной недостаточности проведение бронхоскопии опасно из-за риска ухудшения состояния пациента. Введение камеры может повлечь за собой спазм бронхов или усиление выделения слизи. Кроме того, сама процедура является достаточно неприятной и требует предварительного обезболивания слизистой оболочки гортани.Электрокардиография
Электрокардиография (ЭКГ ) или Эхокардиография (ЭхоКГ ) иногда назначаются больным с дыхательной недостаточностью, чтобы оценить работу сердца. При острой недостаточности можно обнаружить признаки сердечной патологии (аритмии, инфаркт миокарда и др. ), которые повлекли за собой нарушения дыхания. При хронической дыхательной недостаточности ЭКГ помогает выявить некоторые осложнения со стороны сердечно-сосудистой системы (например, легочное сердце ).Когда врачи говорят «дыхательная недостаточность», они подразумевают, что дыхательная система, куда входят ротовая и носовая полости, гортань, трахея, бронхи и легкие, не может обеспечить кровь необходимым количеством кислорода или не в состоянии вывести из крови избыток углекислого газа. Это состояние возникает, когда нарушается один или несколько механизмов поступления кислорода в кровь или вывода CO2 из крови.
Организм человека устроен довольно сложно, и у него есть различные пути, по которым он осуществляет поддержание тех параметров, необходимых для обеспечения жизни (сюда относится и обеспечение кислородом). И если один путь начинает «перекрываться», организм сразу же открывает и расширяет «обходную дорогу» под названием «компенсаторные механизмы». Когда они решают ситуацию, развивается хроническая недостаточность (в данном случае, хроническая дыхательная недостаточность). Когда же болезнь развивается настолько быстро, что компенсация даже не успевает сформироваться, недостаточность называется острой и несет непосредственную угрозу жизни.
Ниже мы рассмотрим, как еще до приезда врача понять, из-за чего возникла дыхательная недостаточность, и как оказать помощь. Потому как во многих случаях спасение жизни на 80-90% зависит от грамотности действия родственников пострадавшего.
Вкратце о транспорте кислорода
В данном разделе мы проследим путь, по которому кислород из воздуха попадает в кровь. Дыхательная система условно делится на 2 части:
Мертвое пространство
Так называется большая часть дыхательной системы, в которой не происходит контакта вдыхаемого воздуха с кровью. Его условно делятся на анатомически мертвое пространство, куда входят:
- Носовая полость. Служит для первичного очищения и согревания воздуха. Даже если она полностью перекрыта (вследствие отека или опухоли) дыхательная недостаточность не развивается.
- Ротовая полость и глотка. Для дыхания ротовая полость не предназначена, так как здесь не происходит согревания и очищения воздуха. Но вследствие их прямого сообщения в виде глотки может использоваться и для дыхания. На границе ротовой полости и глотки, а также в самой глотке есть кольцо из лимфоидной ткани (миндалин), которая является барьером на пути попадающих с воздухом и пищей чужеродных веществ. Если в миндалинах или их окружающей ткани развивается воспаление, и они увеличиваются в объеме. Если степень их увеличения настолько велика, они перекрывают путь воздуху – развивается дыхательная недостаточность.
- Гортань – это вход в трахею. Сверху над ней расположена хрящевая структура – надгортанник, а в самой гортани расположены голосовые связки. Воспаление, сопровождающееся отеком слизистой, а также опухоль этих структур перекрывают путь воздуху. Развивается дыхательная недостаточность.
- Трахея – это хрящевая трубка между гортанью и бронхами. В ней редко развивается настолько значительный отек, который перекроет путь вдыхаемому воздуху, но при развитии здесь опухоли формируется хроническая дыхательная недостаточность.
- Бронхиальное дерево до бронхиол – это трубки, на которые делится трахея. Они, разветвляясь, постепенно становятся все меньше и теряют хрящевую основу (бронхиолы совсем не содержат хряща в стенке). Чем в более большом бронхе развивается отек или опухоль, тем к большей части легкого воздух не доходит, тем больше степень выраженности дыхательной недостаточности. Бывают процессы, такие как хронический бронхит или бронхиальная астма, которые поражают сразу все бронхи, вызывая дыхательную недостаточность.
Есть также функциональное мертвое пространство – участки дыхательной системы, в которых тоже не происходит газообмена. Это анатомически мертвое пространство плюс те участки легких, куда воздух доходит, но в которых нет кровеносных сосудов. В норме таких участков немного.
Отделы, в которых происходит вентиляция
Это конечные отделы легких – альвеолы. Это своеобразные «мешочки» с тонкой стенкой, в которую заходит воздух. С другой стороны стенки находится кровеносный сосуд. Вследствие разницы давления кислорода он проникает через стенку альвеолы и стенку сосуда, попадая непосредственно в кровь. Если стенка альвеолы становится отечной (при пневмонии), она прорастает соединительной тканью (фиброз легкого) или патологическим изменениям подвергается стенка сосуда, развивается дыхательная недостаточность. Такой же процесс происходит, когда между стенкой альвеолы и сосудом появляется жидкость (интерстициальный отек легких).
Получается, основной газообмен происходит на уровне альвеол. Следовательно, если при дыхательной недостаточности ввести кислород непосредственно в кровь, минуя все дыхательные пути, это спасет жизнь человека. Такое позволяет метод мембранной оксигенации, но он требует особой аппаратуры, которую закупает малое количество больниц. Его применяют, в основном, при тяжелых степенях паренхиматозной дыхательной недостаточности (например, при пневмонии, легочном фиброзе, респираторном дистресс-синдроме) – когда легочная ткань не выполняет свою функцию.
Управление дыханием
Хоть человек и может ускорить или замедлить собственное дыхание силой мысли, оно является саморегулирующимся процессом. Центр дыхания расположен в продолговатом мозге, и если это скопление нервных клеток не выдаст команды о том, что должен произойти вдох (выдох считается пассивным процессом, неминуемо следующим за вдохом), никакие усилия воли не помогут его сделать.
Регулятором дыхательного центра является не кислород, а CO2. Именно увеличение его концентрации в крови активирует более частое дыхание. Происходит это так: уровень углекислого газа увеличивается в крови и сразу же возрастает в спинномозговой жидкости. Спинномозговая жидкость омывает весь мозг – и головной, и спинной. Сигнал о том, что стало больше CO2, тут же улавливают особые рецепторы продолговатого мозга, и он дает команду дышать чаще. Команда идет по волокнам, находящимся в составе спинного мозга, и доходят до его III-V сегментов. Оттуда импульс передается на дыхательные мышцы: находящиеся в межреберных промежутках (межреберные) и диафрагму – основную дыхательную мышцу.
Диафрагма – это мышечная пластинка, куполом натянутая между нижними ребрами и отграничивающая грудную полость от брюшной. Когда она сокращается, она смещает органы живота вниз и вперед, в итоге в грудной полости появляется отрицательное давление, и оно «тянет» за собой легкие, заставляя их расправляться. Помогают еще больше расширить грудную клетку межреберные мышцы: они тянут ребра вниз и вперед, расширяя грудную клетку в боковом и переднезаднем направлениях. Но без диафрагмы, одними только усилиями межреберных мышц, нормального кислородного насыщения крови не получится.
При сокращении дыхательных мышц размер грудной клетки увеличивается, и возникающее отрицательное давление тянет за собой тонкие и эластичные легкие, заставляя их расправляться и наполняться воздухом. Легкие «обернуты» в тонкую «пленку» в 2 слоя. Это плевра. В норме между двумя ее слоями не должно быть ничего – ни воздуха, ни жидкости. Когда они туда попадают, легкие поджимаются и уже не могут нормально расправляться. Это – дыхательная недостаточность.
Если попадание воздуха (пневмоторакс) или жидкости (гидроторакс) в плевральную полость произошло в большом количестве или продолжается, сжимается не только легкое: переполненный «контейнер» давит и на рядом лежащее сердце и крупные сосуды, мешая им нормально сокращаться. В этом случае к дыхательной недостаточности присоединяется сердечно-сосудистая.
Показатели кислородного баланса
- уровню гемоглобина: его норма – 120-140 г/л. Подсчитано, что каждая его молекула связывает 1,34 грамма кислорода. Определяется по общему анализу крови;
- насыщению гемоглобина кислородом, то есть отношением количества насыщенного кислородом гемоглобина (оксигемоглобина) к общему количеству этих молекул. В норме насыщение кислородом равно 95-100% и зависит от содержания кислорода во вдыхаемой газовой смеси. Так, если человек дышит 100% кислородом (это возможно только в условиях больниц или специализированных машин «Скорой помощи» и только при использовании специальной аппаратуры), насыщение гемоглобина кислородом выше. В атмосферном воздухе содержание кислорода примерно равно 21%. Если человек находится в закрытом помещении с низким содержанием кислорода, гемоглобин будет очень плохо насыщен кислородом. Этот показатель определяется по анализу, который называется «газы крови» и сдается из артерии и вены.
- парциальному давлению кислорода в артериальной крови, то есть отдельным давлением именно этого газа на стенки сосуда. Чем выше давление кислорода, тем лучше кровь им насыщается. В норме парциальное давление кислорода в артериальной крови составляет 80-100 мм рт.ст. Если этот показатель снижен, ставится диагноз дыхательной недостаточности. Определяется показатель по анализу газов крови.
Для понимания процессов, происходящих в организме, врачам немаловажно знать не только, сколько кислорода содержится в артериальной, то есть насыщенной O2 крови, но и:
- то, как он будет доставляться к тканям (это уже зависит от сердечно-сосудистой системы);
- то, как ткани будут его употреблять (вычисляется по содержанию кислорода в венозной крови и данным относительно работы сердца).
По отклонению от нормы двух последних показателей судят о компенсации при дыхательной недостаточности (насколько сердце будет быстрее прокачивать кровь и ткани более эффективно «употреблять» кислород из крови). Бывает также, что у человека развиваются симптомы, такие же, как и при дыхательной недостаточности, но патологии дыхательных путей не обнаруживается. Тогда определение доставки кислорода к тканям и усвоения его ими важно для постановки диагноза.
Причины дыхательной недостаточности – острой и хронической
Существует такая классификация, которая делит дыхательную недостаточность на 2 типа:
- Вентиляционная. Она возникает вследствие огромного количества причин, не связанных с поражением ткани легких.
- Легочная. Она связана с поражением легких при нормальном состоянии вентиляционных отделов (функционального мертвого пространства).
Есть и второе деление дыхательной недостаточности на:
- гипоксемическую, которая возникает при недостаточном парциальном давлении кислорода в крови;
- гиперкапническую, когда в крови отмечается высокое давление углекислого газа, то есть ясно, что CO2 не выводится в достаточной мере.
Первая классификация используется для лечения на начальном этапе оказания специализированной медицинской помощи. Вторая – для коррекции состояния газов крови чуть позже, после выяснения диагноза и выполнения по отношению к больному неотложных мероприятий.
Рассмотрим, какие основные причины могут вызвать вентиляционную и легочную формы респираторной недостаточности.
Причины вентиляционной недостаточности
Это состояние может быть как гипоксемическим, так и гиперкапническим. Возникает оно вследствие большого количества причин.
Нарушение мозговой регуляции дыхания. Это может случаться вследствие:
- недостаточного кровоснабжения дыхательного центра. Это – форма острой дыхательной недостаточности. Развивается или резком снижении артериального давления (при кровопотере, любом виде шока), а также при смещении структур мозга в черепной коробке (при опухоли мозга, его травме или воспалении);
- поражения центральной нервной системы без смещения мозга в естественные отверстия черепа. В этом случае острая дыхательная недостаточность развивается при менингитах, менингоэнцефалитах, инсультах, а хроническая – при опухолях мозга;
- черепно-мозговой травмы. Когда из-за нее происходит отек мозга с нарушением работы дыхательного центра, это – острая дыхательная недостаточность (ОДН). Если после получения травмы прошло уже 2-3 месяца, а нарушения адекватного кислородного обмена имеют место, это – хроническая дыхательная недостаточность (ХДН);
- передозировки препаратами, которые подавляют дыхательный центр: опиатами, снотворными и седативными средствами. Так развивается ОДН;
- первичного недостаточного попадания воздуха в альвеолы. Это гиперкапническая форма ХДН, вызванная, например, крайней степенью ожирения (синдром Пиквика): когда человек не способен часто и глубоко дышать.
Нарушение проведения импульсов к дыхательным мышцам вследствие:
а) повреждений спинного мозга. При его травме или воспалении развивается ОДН;
б) нарушений со стороны спинного мозга или нервных корешков, по которым идут импульсы к дыхательной мускулатуре. Так, при полирадикулоневритах (поражении нескольких корешков спинномозговых нервов), развитии воспаления спинного мозга, воспалении нервов, которые идут к дыхательным мышцам развивается ОДН. Если в спинном мозге медленно растет опухоль – ХДН.
Нервно-мышечных расстройствах вследствие:
- ошибочного введения препаратов, расслабляющих все мышцы, в том числе и дыхательные (эти лекарства называются миорелаксантами и применяются при наркозах, после них следует перевод человека на аппаратное дыхание). Это – острая респираторная недостаточность;
- отравления фосфорорганическими соединениями (например, Дихлофосом). Это тоже острая дыхательная недостаточность;
- миастении – быстрой утомляемости поперечнополосатой мускулатуры, к которой относятся также и дыхательные мышцы. Миастении вызывают ОДН;
- миопатий – невоспалительных болезней мышц, в том числе и дыхательных, когда снижается их сила и двигательная активность. Так может развиваться как острая, так и хроническая форма дыхательной недостаточности;
- разрывов или чрезмерного расслабления диафрагмы. Вызывает ОДН;
- ботулизма, когда попадающий с пищей ботулотоксин всасывается в кровь, а затем – в нервную систему, где блокирует попадание импульса с нервов на мышцы. Ботулотоксин действует на все нервные окончания, но ОДН вызывает в тяжелых случаях, связанных с попаданием его в организм в больших количествах. Иногда ОДН может развиваться при позднем обращении человека с ботулизмом за медицинской помощью;
- столбняка, когда попадающий (обычно через рану) столбнячный токсин вызывает парализацию поперечнополосатых мышц, в том числе и дыхательных. Вызывает ОДН.
Нарушения нормальной анатомии грудной стенки:
- при открытом пневмотораксе, когда воздух попадает в плевральную полость через рану грудной стенки, вызывая ОДН;
- при флотирующих переломах ребер, когда образуется отломок ребра, не связанный с позвоночником, и он свободно передвигается обычно в сторону, противоположную движению грудной клетки. Если повреждается одно ребро, возникает ХДН, при повреждении сразу нескольких ребер – ОДН;
- кифоз (изгиб выпуклостью назад, к спине) позвоночника в грудном его отделе, который ограничивает движения грудной клетки при вдохе и вызывает ХДН;
- плевриты – скопление воспалительной жидкости и/или гноя между листками плевры, что так же, как и пневмоторакс, ограничивает расправление легких. Острый плеврит вызывает ОДН;
- деформации грудной клетки – врожденные, полученные в результате рахита, травм или операций. Это ограничивает движение легких, становясь причиной ХДН
Нарушения проходимости дыхательных путей на уровне анатомически мертвого пространства (обструктивная дыхательная недостаточность)
Она возникает вследствие:
- ларингоспазма – сокращения мышц на уровне гортани, которое происходит в ответ на недостаток кальция в организме ребенка до 3 лет, при развитии пневмонии, заболевания гортани, трахеи, глотки, плевры, вдыхание токсичных газов, испуг. Это вызывает ОДН;
- попадания инородного тела в трахею или бронхи. Если перекрытие трахеи или крупных бронхов вызывает острую респираторную недостаточность, когда помощь нужно оказать за несколько минут, то перекрытие более мелких бронхов может протекать не так остро;
- ларингостеноз – сужение просвета гортани. Оно может развиваться на фоне инфекционных заболеваний или вследствие попадания в гортань инородного тела, в ответ на которое происходит спазм ее мышц, не пускающий чужеродный предмет дальше (ОДН). Ларингостеноз может вызывать и ХДН, когда происходит вследствие опухолей гортани или сдавливанием ее извне увеличенной щитовидной железой или опухолями мягких тканей шеи;
- сужение просвета бронхов при бронхиальной астме, бронхитах, когда происходит отек слизистой оболочки бронхов. При острых бронхитах и обострении бронхиальной астмы в ряде случаев развивается ОДН, тогда как хронические бронхиты и межприступный период при бронхиальной астме является причиной ХДН;
- сужение просвета бронхов вследствие скопления в них большого количества слизи (например, при муковисцидозе). Провоцируют ХДН;
- сужение просвета бронхов в результате бронхоспазма, причиной которого являются аллергены и инфекционные агенты. Это заболевание сопровождается ОДН;
- бронхоэктатическая болезнь, когда в результате хронического воспаления или врожденных особенностей бронхов они расширяются, в них накапливается гной. Вызывает формирование ХДН.
Причины ДН легочного типа
Эти виды дыхательной недостаточности вызывают не скопление углекислого газа в крови, а недостаточное поступление кислорода. Провоцируют развитие ОДН. Основные легочные причины – это:
- Пневмонии, когда в альвеолах отдельного участка (участков) скапливается воспалительная жидкость, а также отекают отдельные стенки альвеол, в результате чего кислород не может попасть в кровеносное русло. Вызывает острую дыхательную недостаточность.
- Респираторный дистресс-синдром – повреждение легких в результате травмы, пневмонии, вдыхания (аспирации) жидкостей, попадания жировой ткани в сосуды легких, вдыхания радиоактивных газов и аэрозолей. В результате в легкие происходит выпотевание воспалительной жидкости, через время часть воспалительных изменений купируется, но в некоторых отделах легочная ткань заменяется соединительной.
- Легочный фиброз – замена нормальной легочной ткани соединительной. Чем больше будут измененные отделы, тем тяжелее будет состояние.
- Отек легких – выпотевание жидкости в альвеолы (альвеолярный отек) или в ткань легких между сосудами и альвеолами (интерстициальный отек), в результате чего доставка кислорода в кровь значительно ухудшается.
- Травма легких. В этом случае проникновение кислорода из альвеол в кровь становится на каком-то участке невозможным из-за повреждения сосудов и пропитывания ткани легких кровью.
- Эмболия ветвей легочной артерии, то есть закупорка ветвей артерии, которая несет кровь от сердца к легким, жиром, воздухом, тромбами, опухолевыми клетками, инородными телами. В результате большие или меньшие участки легких перестают получать кровоснабжение, соответственно, кислорода в кровь попадает намного меньше.
- Ателектазы, то есть спадение участков легких и выключение их из газообмена. Причинами может быть сдавление легкого жидкостью в плевре, закупорка бронха, нарушение техники искусственной вентиляции легких, когда какой-то его участок не вентилируется.
Признаки ОДН
Симптомы острой дыхательной недостаточности – это:
- учащение дыхания. У взрослых – более 18 в минуту, у детей – выше возрастной нормы;
- включение в акт дыхания вспомогательных дыхательных мышц. Становится заметно втяжение межреберных промежутков, места над ключицей, раздуваются крылья носа;
- учащение сердцебиения выше 90 ударов в минуту, вследствие интоксикации может начаться аритмия;
- ощущение нехватки воздуха;
- можно заметить несимметричные движения грудной клетки;
- изменение цвета кожных покровов: кожа становится бледной, а губы, носогубный треугольник становятся синюшными, такой же цвет приобретают пальцы;
- при выраженной дыхательной недостаточности наблюдается потеря сознания; перед этим может наблюдаться неадекватность поведения, бред;
- чувство паники, страха смерти.
Тяжесть дыхательной недостаточности определяется по таким показателям, как частота дыхания, уровень сознания, уровень парциального давления O2 и CO2 в артериальной крови. Для определения парциальных давлений газов нужно выполнить анализ газов из артериальной крови, что требует временных затрат и соответствующей аппаратуры. Поэтому для более быстрой диагностики используют показатель «сатурация», который определяется с помощью прибора пульсоксиметра. Датчик этого прибора представляет собой прищепку, внутри которой находится инфракрасный излучатель. Датчик надевается на палец человека и за считанные секунды позволяет судить о степени насыщения кислородом капиллярной крови.
Выделяют 4 степени
- Дыхание учащено до 25 в минуту, а частота сердцебиения достигает 100-110 ударов в минуту. Человек в сознании, адекватен, чувствует нехватку воздуха, может отмечаться незначительное посинение губ. Сатурация кислорода 90-92%, парциальное давление CO2 50-60 мм рт.ст. при дыхании обычным воздухом.
- Частота дыхания – 30-35 в минуту, пульс – 120-140 в минуту, артериальное давление повышается. Кожа синюшна, покрыта холодным липким потом. Человек беспокоен или заторможен, может быть эйфоричен. Сатурация снижена до 90-85%, парциальное давление CO2 60-80 мм рт.ст.
- Дыхание поверхностное, 35-40 в минуту, пульс – 140-180 в минуту, артериальное давление снижено. Кожа землистая, губы синюшные. Человек неадекватен, заторможен. Сатурация снижена до 80-75%, парциальное давление CO2 80-100 мм рт.ст.
- Здесь развивается гипоксическая кома, то есть человек без сознания, и его нельзя разбудить. Пульс – 140-180 в минуту, частота дыхания зависит от поражения мозга: она может быть более 40 в минуту или менее 10 в минуту. Сатурация снижена до 75% и ниже, а парциальное давление CO2 – более 100 мм рт.ст.
В зависимости от степени тяжести врачи будут оказывать человеку помощь. Если при первой степени, пока идет обследование и выяснение причин ОДН, человеку дают дышать увлажненным кислородом с помощью лицевой маски (при этом содержание подаваемого кислорода будет не более 40%, тогда как в воздухе его содержится 20,8%). При 2-4 стадии больного вводят в наркоз с целью перевести его на аппаратное дыхание с помощью аппарата искусственной вентиляции.
Кроме симптомов непосредственно самой дыхательной недостаточности у человека появляются признаки, которые подсказывают врачу причину развития этого тяжелого состояния:
- если симптомы ОДН развиваются после черепно-мозговой травмы, вероятно, имеет место или ушиб мозга, или формирование в нем гематомы;
- если перед развитием ОДН человек болел простудным заболеванием, а затем некоторое время жаловался на головную боль и повышение температуры, после чего развилось нарушение сознания и появилась одышка, вероятно, это менингит или менингоэнцефалит;
- когда человек страдает гипертонией или он сильно перенервничал, после чего резко потерял сознание и на этом фоне начал «неправильно дышать», вероятно, у него случился геморрагический инсульт;
- на отравление препаратами, угнетающими дыхательный центр, указывают рассыпанные препараты, шприцы, неадекватность поведения некоторое время до болезни. Осмотр зрачков в этой ситуации не информативен, так как гипоксия/гиперкапния также изменяют зрачковый диаметр;
- если признаки ОДН возникли после употребления консервов, вяленой или сушеной речной рыбы, зельца, колбасы, при этом человек вначале жаловался на нарушение зрения, туман перед глазами или двоение, это может быть ботулизм. Если человек не употреблял ни консервов, ни рыбы, и у него появились такие же признаки, это говорит об инсульте или опухоли в стволе мозга;
- когда человек перенес простудное заболевание или понос с повышением температуры, и у него постепенно начали неметь ноги, а потом руки и живот, при этом в нем нарушилось движение, это может быть синдром Гийена-Барре;
- если человек внезапно ощутил резкую боль в грудной клетке, или у него произошла травма грудной клетки, после чего внезапно стало хуже дышать, это – симптомы пневмоторакса;
- если симптомы ОДН развились на фоне простудного заболевания с повышением температуры и кашлем, вероятно это – острая пневмония, хотя может быть и острый бронхит.
Что делать при ОДН
Первая помощь при дыхательной недостаточности должна оказываться после вызова «Скорой помощи». Ни о каком ожидании участкового терапевта при ОДН речь не идет.
Алгоритм действий такой:
- Вызвать «Скорую помощь».
- Усадить человека, можно возле стола, чтобы он мог поставить руки на стол и приподнять плечи выше – ближе к подбородку. Так для вспомогательных дыхательных мышц будет больше объема движений.
- Постараться успокоить пострадавшего.
- Освободить его от верхней одежды, расстегнуть все пуговицы и ремень брюк, чтобы дыханию ничего не мешало.
- Обеспечить приток свежего воздуха из окон, форточек.
- Постоянно успокаивать больного, быть с ним рядом.
- Если у человека – астма, помочь ему сделать 1-2 вдоха из его ингалятора.
- Если подобные симптомы возникли после употребления рыбы или консервов, дать ему «Активированный уголь» или другие сорбенты.
В случае, если ОДН развилось в результате попадания в глотку инородного тела, нужно срочно провести прием Геймлиха: встать сзади пострадавшего, обхватить его двумя руками. Сжать одну свою руку в кулак, под нее подложить ладонь другой своей руки. Теперь толкающим движением, направленным вверх, сгибая свои руки в локтях, надавливаем на область живота «под ложечкой» до полного освобождения дыхательных путей пострадавшего.
Если развитию ОДН предшествовала простуда, был лающий кашель, рекомендуется до приезда «Скорой помощи» провести ингаляцию с 0,05% раствором нафтизина через небулайзер: 3-4 капли на 5 мл физраствора.
Когда признаки ОДН имеются у человека, попавшего в автокатастрофу, то извлекать его из автомобиля или перекладывать можно только после фиксации его шейного отдела воротником типа Шанца.
Лечение ОДН
Оно проводится реанимационной бригадой «Скорой» и продолжается в стационаре. Первое действие – это обеспечение кислородной поддержки (через маску или с переводом на искусственную вентиляцию). Далее оно зависит от причины ОДН:
- при бронхиальной астме и хроническом бронхите – это внутривенное введение «Эуфиллина», ингаляционное введение «Беродуала» или «Сальбутамола»;
- при пневмонии – введение антибиотиков;
- при пневмотораксе – хирургическое лечение в условиях отделения грудной хирургии;
- при ботулизме и столбняке – введение специфических сывороток (противоботулинической или противостолбнячной);
- при синдроме Гийена-Барре – введение внутривенных иммуноглоблинов;
- при инсульте – лечение в условиях неврологического отделения;
- при внутримозговой гематоме возможно оперативное ее удаление;
- при миастении – назначение специфических препаратов: «Прозерина», «Калимина»;
- при передозировке опиатов – введение антидотов;
- при плеврите – лечение антибиотиками и промывание плевральной полости антисептиками;
- при отеке легких – снижение артериального давления, введение препаратов-пеногасителей.
При тяжелом легочном фиброзе и двустороннем воспалении легких спасти человека можно только с помощью экстракорпоральной мембранной оксигенации.
Хроническая дыхательная недостаточность
Хроническая дыхательная недостаточность развивается вследствие хронических патологий дыхательных путей (хронический бронхит, бронхиальная астма, опухоли гортани, трахеи или бронхов), деформации грудной стенки, миастении. Она проявляется такими симптомами, как:
- сине-фиолетовый оттенок кожи на лице и пальцах конечностях, усиливающийся во время физической нагрузки;
- более частое дыхание (свыше 20 в минуту);
- трепетание крыльев носа;
- быстрая утомляемость;
- изменение формы пальцев и ногтей. Пальцы становятся похожи на барабанные палочки, а ногти – на часовые стекла;
- частые головные боли;
- изменение формы грудной клетки (в некоторых случаях она становится бочкообразной).
В этих случаях помочь может только лечение, назначенное врачом после тщательного обследования.
